NOTIZIARIO Dicembre 2012 N°11
COMPLESSITÀ DELL’OBESITÀ
Le complicazioni
A cura di:
Giuseppe Di Lascio §
Susanna Di Lascio***
Con la collaborazione di:
Le complicazioni dell'obesità
La crescita epidemica dell’obesità assume grande interesse quando si considera che il grado di malattia si collega chiaramente con una serie di risultati negativi sulla salute.
Si riconoscono, difatti, diverse condizioni patologiche a livello di quasi tutti gli organi e apparati dell’organismo che è bene ricordare, poiché complicano il percorso dell’obeso.
- A livello cardiovascolare: aterosclerosi accelerata, ipertensione arteriosa, cardiomiopatia e ipertrofia ventricolare sinistra, malattia coronarica, ipertensione polmonare, cuore polmonare cronico.
- A livello broncopolmonare: aumento del rischio delle malattie respiratorie di tipo infettivo e non, aumento del rischio di asma bronchiale, sindrome da ipoventilazione, sindrome di Pickwick, sindrome dell’apnea ostruttiva del sonno.

- A carico delle neoplasie maligne: aumento d’incidenza del cancro del colon, della mammella, dell’endometrio, della prostata, del polmone, della colecisti.
- A carico del sistema nervoso: ictus, ipertensione endocranica idiopatica.
Eva Negri del Consorzio Interuniversitario Lombardo per l'Elaborazione Automatica e collaboratori, utilizzando i dati dell'Italian National Health Survey del 1983, basato su di un campione di 72.284 persone di quindici anni o più, scelte a caso all'interno degli strati delle aree geografiche, delle dimensioni del luogo di residenza e della famiglia, in modo da essere rappresentativo dell'intera popolazione italiana, hanno analizzato la relazione tra l’indice di massa corporea e la prevalenza di diciassette malattie croniche o loro gruppi (Journal of Epidemiology and Community Health, 1988, 42, 24-29).
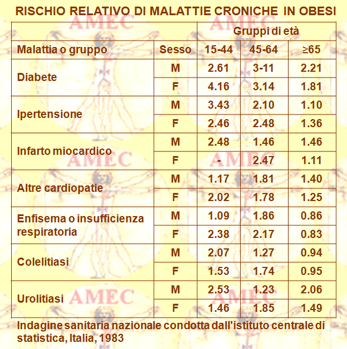
La prevalenza del diabete era direttamente e fortemente legata al peso corporeo. La stima del rischio relativo, aggiustata per età, era per gli uomini 1.5 in caso di sovrappeso e 2,7 per l’obesità, rispetto ai soggetti di peso normale. Per le donne in sovrappeso era, invece, 1.6 e 2.4 per le obese. Altre condizioni direttamente connesse con le misure auto-riferite di peso corporeo erano l’ipertensione con rischio relativo = 1,7 per gli uomini obesi e 1,9 per le donne, l’infarto miocardico con rischio relativo = 1,5 e 1,6 rispettivamente, altre malattie cardiache 1,7 e 1.5, le emorroidi o le varici 1,2 e 1,5, la colelitiasi 1,2 e 1,4, l’urolitiasi e l'artrite. I disturbi respiratori cronici mostravano una relazione a U con le misure del peso corporeo, in quanto la loro diffusione era elevata in entrambi gli individui in sotto e sovrappeso. Le anemie e l’ulcera gastroduodenale mostravano una relazione inversa al peso corporeo, mentre nessuna associazione era evidente con l'allergia, la cirrosi epatica e i disturbi psichiatrici o neurologici. La facilitazione per le due covariate principali identificate, l’istruzione e il fumo, non è riuscivano a spiegare le variazioni osservate tra le misure del peso corporeo e le malattie, mentre l'analisi separata dei vari strati di età indicava che nei giovani per la maggior parte delle malattie i rischi elevati di obesità età diminuivano costantemente con l'avanzare dell'età.
In conclusione, i risultati di questa indagine nazionale indicavano che l’eccesso di peso aveva un impatto diffuso e rilevante non solo sulla mortalità, ma anche sulla morbilità di diverse malattie croniche.
Eppure l’obesità continua ad aumentare di prevalenza nel mondo, soprattutto in alcuni Paesi come negli Stati Uniti.
Roland Sturm della RAND Corporation ha dichiarato recentemente che il numero degli americani gravemente obesi è salito di circa il 70% negli ultimi dieci anni, pur segnando un rallentamento d’incremento solo più recentemente. I risultati del sondaggio annuale di salute degli adulti del governo USA, riportati il 18 settembre sull'International Journal of Obesity, confermavano, difatti, che tra il 2000 e il 2010 la percentuale dei gravemente obesi con almeno 45 kg di sovrappeso è passata, difatti, dal 4 a quasi il 7%. Solo dopo il 2005 si è verificato un rallentamento, ma non a carico delle forme più gravi il cui tasso è stato superiore del 50% nelle donne rispetto agli uomini e due volte più elevato tra i neri americani come tra gli adulti bianchi e ispanici.
In tal modo più di un terzo degli americani adulti ha un indice di massa corporea (BMI) di trenta o superiore, mentre coloro con BMI di quaranta o superiore dimostrano ancora una rapida crescita. Ciò corrisponde a circa quindici milioni di adulti statunitensi con un BMI elevato e si traduce, ovviamente, in costi sanitari, ma anche del modo umano di vivere individuale per i problemi correlati all'obesità e riguardanti la salute e spesso la disabilità e l'incapacità di lavorare.
James A. Levine della Mayo Clinic, Rochester, Minnesota nella sua pubblicazione, facendo notare come i Paesi ad alto reddito tendessero ad avere maggiori tassi di obesità rispetto a quelli a medio e basso per un rapporto diretto con lo sviluppo della ricchezza, come dimostrato dagli Stati Uniti e più di recente dalla Cina e dall’India, rivolgeva la sua attenzione alle condizioni di povertà del 15,1% degli americani in seguito alla crisi economica, il cui numero è salito nel 2010 a quarantasei milioni di persone, il più grande in più di cinquanta anni (Diabetes. 2011 November; 60(11): 2667–2668).
Dallo studio dell’Autore derivava che in America, in contrasto con le tendenze internazionali, le persone residenti nelle contee con maggior densità di povertà erano quelle più interessate all'obesità. Difatti, le contee con i tassi di povertà superiori al 35% presentavano tassi di obesità del 145% superiori a quelle ricche.
Bray GA del Pennington Biomedical Research Center, Baton Rouge, Louisiana, USA già nel 1996 descriveva molto compiutamente i rischi per la salute e le diverse disabilità sociali associate con l'obesità (Endocrinol Metab Clin North Am. 1996 Dec;25(4):907-19).
L’Autore poneva anche l’accento sull’aumento della mortalità determinata dall’eccesso del peso corporeo. Tale dato si riferiva alle malattie cardiache, al diabete mellito, alle colecistopatie, alla pressione alta e al cancro. Dallo studioso era riservata particolare importanza ai cambiamenti fisiopatologici cardiovascolari con la conseguente ipertrofia ventricolare sinistra e con le alterazioni dei lipidi. Era anche descritto l’aumento dell'ipertensione, dell’ictus e della stasi venosa, ma pure le anomalie polmonari, come l’apnea ostruttiva del sonno, con associata la policitemia secondaria e l’ipertrofia ventricolare destra. Così pure, l’Autore segnalava l’aumento significativo della calcolosi biliare, delle altre malattie della colecisti e dell'accumulo di grasso nel fegato. Ancora descriveva come comuni la gotta e le anomalie riproduttive nelle donne, mentre considerava rara l'osteoporosi, pur alla presenza dell’aumento dell’artrosi del ginocchio e della colonna vertebrale. Era, in particolare, messo in risalto l’aumentato rischio di cancro al seno e quello endometriale, soprattutto in rapporto all’aumento del grasso centrale. Erano, inoltre, descritte le alterazioni cutanee, come le smagliature, l’acanthosis negricans, l’irsutismo, l’intertrigine e i papillomi multipli. Non si tralasciavano, peraltro, le alterazioni della funzionalità psicosociale, come l'isolamento sociale, la perdita di mobilità nel lavoro, l'assenteismo e la discriminazione economica e sociale. Queste ultime, sino a oggi, sono, invero, poco studiate ma non meno gravi. Esse spesso sono accese e mantenute dalla discriminazione sul posto di lavoro o a scuola oppure in numerose altre occasioni. Si rilevano, difatti, normalmente tassi elevati di depressione, di disturbi bipolari, di agorafobia, di attacchi di panico. Quando interviene, poi, la sindrome dismorfica, secondo un circolo vizioso, si concreta sempre più l’aggravamento del quadro clinico.
Obesità e ipertensione arteriosa
L’obesità correlata all’ipertensione è ormai sempre più riconosciuta come un fenotipo distinto con richiesta di un particolare approccio gestionale clinico, diagnostico e terapeutico. Il datamonitor dell’ottobre 2011, riportando la stima del 2010 pari a 210 milioni di casi d’ipertensione nei sette principali paesi economicamente più sviluppati (Stati Uniti, Giappone, Francia, Germania, Italia, Spagna, e Regno Unito), ha previsto una sua crescita progressiva soprattutto a causa dell'aumento dei livelli dell’obesità, della sviluppo demografico della popolazione e degli stili di vita sedentari.
Spesso, però, si realizza la combinazione di obesità e ipertensione associata ad anomalie metaboliche, quali i trigliceridi alti, i bassi livelli di colesterolo HDL e l’elevata glicemia a digiuno. Si rende concreta, di fatto, la sindrome metabolica con un alto rischio di sviluppare le malattie cardiovascolari e il diabete mellito.
D’altro canto il World health statistics 2012 report sulla salute mondiale ha messo in primo piano il problema crescente delle malattie non trasmissibili. In particolare, è stato riportato che in tutto il mondo un adulto su tre ha una pressione arteriosa alta, causa di circa la metà di tutti i decessi per ictus e malattie cardiache. Né sono esclusi da questo panorama i paesi a basso e medio reddito, tanto che in alcuni stati africani la metà della popolazione adulta è ipertesa. Gli ultimi dati a livello mondiale riportano, infatti, che:
- Circa un miliardo di persone soffre d’ipertensione e di questi due terzi risiedono nei paesi in via di sviluppo.
- L'ipertensione è una delle più importanti cause di morte prematura nel mondo con trend in aumento, per cui si stima che nel 2025 ben 1.560 milioni di adulti saranno ipertesi.
- L'ipertensione è la principale causa di malattie cardiovascolari.
- Le persone con ipertensione hanno maggiore probabilità di sviluppare il diabete e le sue complicanze.
- L’alta pressione sanguigna, chiamata il "killer silenzioso", spesso non ha segni o sintomi premonitori e molte persone non si rendono conto di averla.
Per questo è importante controllare regolarmente la pressione sanguigna.
Peraltro, non a caso, nello stesso rapporto si rilevava che in ogni regione del mondo l'obesità era raddoppiata tra il 1980 e il 2008. A seguito di ciò, oggi mezzo miliardo di persone, pari al 12% della popolazione mondiale, può essere considerato affetto dall’obesità. I più alti livelli si sono riscontrati nelle Americhe con il 26% degli adulti e il più basso nel Sud-Est Asia con solo il 3% degli obesi. Peraltro, in tutte le parti del mondo le donne hanno maggiori probabilità di essere obese rispetto agli uomini e, quindi, a maggior rischio di diabete, di malattie cardiovascolari e di alcuni tipi di cancro.
Meccanismi che legano l’obesità all’ipertensione
L'associazione causale tra obesità ed elevati valori di pressione sanguigna è stata da qualche tempo dimostrata sulla popolazione da grandi studi. Inoltre, il suo contributo alla malattia ipertensiva come frazione di popolazione attribuibile è ora stimata del 78% per gli uomini e del 64% per le donne.
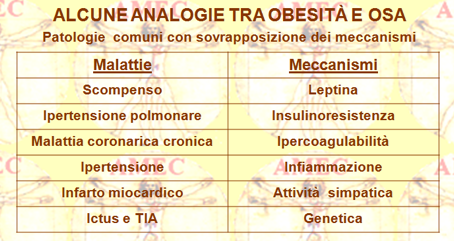
Per quanto riguarda i meccanismi che legano le due patologie, bisogna considerare la disfunzione del tessuto adiposo. Nell'obesità, difatti, esso conduce alla fine alla disfunzione endoteliale, all’ipertrofia vascolare e alla ridotta pressione della natriuresi. In tale complesso fisiopatologico sono coinvolti principalmente: l'infiammazione sistemica, lo stress ossidativo, l'attivazione del RAAS (sistema renina-angiotensina-aldosterone) e l’overdrive simpatico.

Pausova Z dell’Université de Montreal, Canada e collaboratori hanno studiato sessantuno soggetti, ciascuno con almeno due fratelli ipertesi (Hypertension. 2001 Jul;38(1):41-7). Il confronto dei valori medi mostrava che gli ipertesi presentavano l’obesità più dei normotesi e con grasso corporeo maggiormente distribuito centralmente. Gli Autori osservavano anche differenze significative in tutte le misure dell’obesità (P = 0,009-0,0001), rilevandole soprattutto nella circonferenza vita (p = 0,00002), nel rapporto vita / fianchi (p = 0,0001) e nella plica cutanea soprailiaca (P = 0,00008). Il confronto tra le stime d'ereditarietà derivate dalle correlazioni fratello / fratello, secondo il programma FCOR, SAGE, suggeriva, inoltre, che i fattori genetici dovessero giocare il ruolo più importante nel determinismo della maggior parte delle misure dell’obesità nelle 357 paia dei fratelli ipertesi, rispetto ai novantatré normotesi. Similarmente a questi valori medi, le differenze erano più evidenti nelle misure globali e della parte superiore del corpo, con un’ereditarietà che variava dal 40 al 70% (P = da 0,05 a 0,0006) nei fratelli ipertesi e dallo zero al 32% (p = NS) in quelli normotesi.
In sintesi, i risultati suggerivano agli Autori di concludere che i primi, e non i secondi tratti dalle stesse famiglie, differissero dal grado e distribuzione dell’accumulo del grasso corporeo e che questa differenza fosse determinata, almeno in parte, da fattori genetici collegati con l’ipertensione. Tutto ciò, a sua volta, avrebbe suggerito che in queste famiglie esistesse un collegamento genetico tra obesità e ipertensione.
Dal loro canto, J. A. N. Dorresteijn dell’University Medical Center Utrecht, Netherlands e collaboratori hanno recentemente rivisto in rapida successione i meccanismi complessi e interdipendenti del collegamento tra l’obesità e l’ipertensione (Obesity reviews (2012) 13, 17–26). La relazione, particolarmente forte sotto i sessanta anni di età, rimaneva costante anche negli adolescenti e nei bambini ed era presente in tutti i gruppi etnici. Il National Health and Nutrition Examination Survey III Study aveva, peraltro, dimostrato che, rispetto agli individui di peso normale come riferimento, il rapporto di probabilità per la presenza d’ipertensione era di 1,7 per gli individui in sovrappeso (indice di massa corporea [BMI] 25,0-29,9), 2,6 per la classe I dell’obesità (BMI 30,0-34,9), 3.7 per quella grave o della classe II (BMI 35,0-39,9) e 4.8 per la più grave o classe 3 (BMI> 40,0). Peraltro, gli studi di randomizzazione mendeliana hanno stimato che per ogni aumento del 10% dell’indice di massa corporea si associa un aumento della pressione arteriosa sistolica di 3,9 mmHg. D’altro canto, i rapporti della circonferenza vita e della vita-fianchi, entrambe misure dell’obesità centrale, sono ancora più fortemente legati all’ipertensione rispetto alla BMI.
Pertanto, l'obesità risulta un importante fattore di rischio per l'incidenza della futura ipertensione. Ogni aumento di peso del 5% si associa alla probabilità d’ipertensione maggiore del 20-30%, mentre la riduzione comporta una diminuzione dei suoi valori secondo una forte e coerente correlazione positiva tra le due condizioni patologiche, confermata dagli studi clinici genetici e sperimentali.
Tessuto adiposo disfunzionale, adipochine, RAAS, SNS e ipertensione
D’altro canto, il sovrappeso e l’obesità sono caratterizzati dalla presenza di un tessuto adiposo non inerte ma disfunzionale, composto di adipociti, macrofagi, fibroblasti e cellule endoteliali che producono una vasta gamma di ormoni e citochine. Tra queste ultime, comunemente denominate adipochine o adipocitochine, la più nota è la leptina, coinvolta nella regolazione dell'appetito, del metabolismo basale e della fertilità. Inoltre, altre sostanze coprono un ruolo nel metabolismo del glucosio e dei lipidi, come l’adiponectina, esclusivamente secreta dal tessuto adiposo, e la CETP (cholesteryl ester transfer protein), nell’infiammazione, come il TNF-α [tumor necrosis factor-alpha] e l’IL-6 [interleuchina-6] e nella coagulazione, come il PAI-1 (Plasminogen activator inhibitor-1). Inoltre, il tessuto adiposo normalmente funzionante produce anche le componenti del RAAS (renin angiotensin aldosterone systems), come l’AGT (angiotensinogen) e l’ACE (angiotensin-converting enzyme). In realtà il tessuto adiposo disfunzionale dell'obeso è caratterizzato microscopicamente da adipociti ipertrofici con aumento dell’infiltrazione dei macrofagi e con marcati cambiamenti funzionali della secrezione delle adipochine e degli acidi grassi liberi saturi. Il rilascio della maggior parte delle adipochine, tra cui la leptina, il TNF-α e l’IL-6, è elevata, mentre la produzione dell’adiponectina è soppressa. Ne derivano importanti conseguenze metaboliche con aumento dell’insulino-resistenza per diminuzione dei livelli dell’adiponectina, poiché i suoi recettori epatici e muscolari non riescono a mediare la β-ossidazione degli acidi grassi, l’assorbimento del glucosio, la gluconeogenesi e l’attivazione del PPAR (peroxisome proliferatoractivated receptor-g). In particolare, la riduzione della produzione dell’adiponectina da parte del tessuto adiposo disfunzionale
può anche fornire un collegamento diretto tra l’obesità e l’ipertensione. Difatti, l'adiponectina determina un importante stimolo sull’eNOS (endothelial nitric oxide synthase), giocando un ruolo critico nel controllo del tono vascolare, dell’infiammazione e della proliferazione delle cellule muscolari lisce. Nell’uomo, in effetti, i livelli dell’adiponectina sono indipendentemente correlati alla disfunzione vasomotoria e, quindi, alla resistenza vascolare periferica.
Peraltro, oltre ai diminuiti livelli dell’adiponectina, l’elevata concentrazione degli acidi grassi liberi e del TNF-α, determinati dal tessuto adiposo disfunzionale, può anche fornire un potenziale diretto per la disfunzione
endoteliale. Difatti, entrambi questi elementi mettono in pericolo la fosforilazione dell’eNOS in risposta all'insulina, secondo un’azione attribuita all’inibizione della fosforilazione della tirosina da parte dell’IRS-1 (Insulin receptor substrate 1). Gli effetti della vasodilatazione da insulina, che normalmente determinano il maggiore flusso sanguigno muscolare scheletrico, sono, quindi, aboliti dagli elevati livelli degli acidi grassi liberi e del TNF-α, causando negli obesi la ridotta reattività endoteliale.
Sotto altro fronte, sono ancora incerte le conseguenze dell’elevato tasso di resistina nel sangue. Questa sostanza, scoperta solo nel 2001, deriva il suo nome proprio per la riconosciuta resistenza all'insulina osservata nei topi in cui era iniettata. Fu, quindi, riconosciuta come un prodotto rilasciato dal tessuto adiposo con funzione vera e propria endocrina nel complesso sistema della resistenza all'insulina. Peraltro, in seguito a ulteriori ricerche, la resistina è stata collegata ad altri sistemi fisiologici, come l'infiammazione e l'omeostasi energetica. Svolge, comunque, un ruolo fisiologico ancor oggi oggetto di molte controversie nell’ambito dell'obesità e del diabete mellito di tipo 2. È nota anche come ADSF (adipose tissue-specific secretory factor) ed è una proteina ricca di cisteina codificata nell'uomo dal gene RETN. Provoca alti livelli di LDL, aumentando, così, il rischio delle malattie cardiovascolari. In vitro danneggia la funzione endoteliale, diminuendo l’espressione dell’eNOS e favorendo il rilascio dall'endotelio del potente vasocostrittore endotelina-1. Mentre nei topi la sua elevata secrezione dagli adipociti provoca resistenza all'insulina con ipertensione, nell’uomo obeso, la resistina, secreta prevalentemente dai macrofagi del tessuto adiposo, raggiunge livelli elevati senza, però, che si sia stata sino a ora dimostrata chiaramente la sua associazione con la pressione sanguigna.
L’attivazione dei RAAS (renin–angiotensin–aldosterone system) costituisce un altro meccanismo chiave nella patogenesi dell'ipertensione correlata all’obesità. La principale sostanza è l’angiotensina II, potente vasocostrittore che aumenta il riassorbimento renale del sodio e che provoca l’ipertrofia vascolare. Promuove anche il rilascio dell’aldosterone dalla corteccia surrenale con effetto aggiuntivo sul riassorbimento renale del sodio. L’obeso presenta generalmente livelli sierici elevati di quasi tutti i componenti del RAAS, che si riducono, a loro volta, durante la perdita di peso.
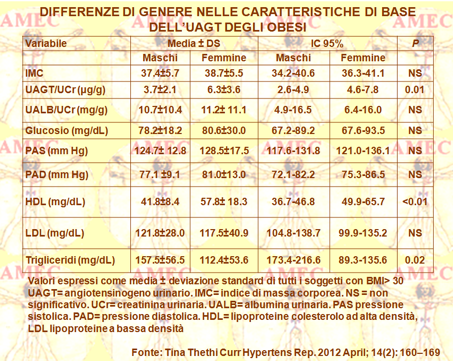
Tina Thethi della Tulane University New Orleans e collaboratori, sulla base del rischio di diabete di tipo 2 (DM), determinato dall'obesità, ma anche per la sua associazione alla malattia renale cronica, in ragione dell’attivazione del sistema RAAS e della stimolazione simpatica, della sintesi delle adipochine e delle alterazioni emodinamiche, hanno dimostrato che gli steroidi sessuali possono modulare l'espressione e l'attività delle varie componenti del RAAS intrarenale e di altri tessuti (Curr Hypertens Rep. 2012 April; 14(2): 160–169). I dati ottenuti suggerivano che le donne obese, senza diabete mellito e ipertensione, avevano livelli significativamente più elevati di UAGT (Urinary Angiotensinogen), indice specifico del RAAS intrarenale, rispetto ai corrispondenti maschi. Queste diversità esistevano, senza alcuna differenza di fondo, nel rapporto tra microalbumina e creatinina urinarie o nel tasso stimato della filtrazione glomerulare. Tale dato sollevava, in effetti, la questione circa l'importanza delle differenze di genere rispetto al basale del RAAS endogeno nello spettro clinico delle malattie cardiovascolari e circa l'utilità potenziale dell’UAGT come marcatore del RAAS intrarenale. Studi sperimentali su animali avevano dimostrato, peraltro, che modificando la quantità dell’angiotensina, componente biologicamente attivo del RAAS, si potesse influenzare direttamente il peso corporeo e l'adiposità.
In via collaterale al ruolo del RAAS per il determinismo dell’ipertensione nell’obesità, bisogna anche considerare quello a lungo termine dello SNS (sistema nervoso simpatico). Difatti, la malattia induce l’attivazione simpatica che può contribuire all’elevazione della pressione sanguigna, mentre la perdita di peso la riduce. Il simpatico, in effetti, causa, di per sé, vasocostrizione periferica e ridotta natriuresi. Inoltre, stimola, da parte delle cellule juxtaglomerulare del rene, il rilascio della renina, induttore importante dell'attività RAAS. Tale effetto sembrerebbe più pronunciato nell’obesità centrale e maggiormente negli uomini, rispetto alle donne.
In tale contesto, un importante ruolo è stato riconosciuto anche alla leptina, dal greco λεπτός = magro, prodotta dagli adipociti in proporzione alle riserve di grasso, la quale agisce principalmente sull’ipotalamo.
Zhang Y e collaboratori (Nature 1994, 372 (6505): 425–432), in base alla clonazione del gene ob, ne definirono la struttura come una proteina di 167-aminoacidi. Quest’ormone è espresso principalmente dagli adipociti e rilasciato nel sangue in proporzione alla dimensione del tessuto adiposo, secondo un segnale coerente alle riserve energetiche. Difatti, la sua espressione genica e la sua secrezione aumentano con la sovralimentazione, la dieta ricca di grassi, l’insulina, i glucocorticoidi, le endotossine e le citochine, mentre diminuiscono con il digiuno, il testosterone, l’ormone tiroideo e l'esposizione al freddo. Nei soggetti magri la leptina circola nel sangue, in forma libera o legata alle proteine, ai livelli bassi di 5-15 ng / ml. In particolare, si è dimostrato che il sistema nervoso simpatico modula l’espressione genica della leptina, per cui il blocco della sintesi di noradrenalina, con alfa-metil-para-tirosina o con simpaticectomia farmacologica con 6-idrossidopamina, aumenta il mRNA leptina e la leptina plasmatica. Queste osservazioni suggeriscono, in effetti, che il sistema nervoso simpatico inibisce tonicamente l’espressione del gene della leptina attraverso un anello di retroazione negativa con il tessuto adiposo. Peraltro, diffondendo la leptina attraverso la barriera ematoencefalica, le sue concentrazioni nel liquido cerebrospinale correlano strettamente in entrambi i sessi con i livelli sierici. In tal modo, gli effetti centrali della leptina includono la riduzione dell'appetito, con ridotta assunzione degli alimenti, e un aumento del tono simpatico tessutale, con crescita della spesa energetica. Alcune evidenze suggeriscono, peraltro, che la leptina può essere prodotta nel cervello. La sua azione nel SNC è di promuove la perdita di peso, diminuendo l'assunzione del cibo e aumentando la spesa energetica.
Coerentemente con il proprio ruolo nella regolazione della spesa energetica, si è dimostrata la sua azione nell’accrescere il turnover della noradrenalina nel tessuto adiposo bruno. Questi dati, insieme a numerosi studi collaterali, hanno supportato fortemente l’affermazione che la leptina attraverso il sistema nervoso simpatico influenza nell'uomo il dispendio energetico.
L'obesità è associata a elevata circolazione dei livelli di leptina, ma a ridotta risposta agli effetti anoressici. Il dato, di fatto, riflette una resistenza all’ormone. In queste circostanze, quindi, si deve postulare che la leptina possa avere un ruolo nel determinismo dell’ipertensione nell'obesità in ragione di una forma di resistenza selettiva, ma con conservazione della reattività simpatica.
La leptina può considerarsi, così, l'ormone dell’obesità, ma si può trovare in eccesso in altre condizioni, quali la sclerosi multipla, il cancro e le malattie cardiache, mentre una sua carenza si ravvede nella malnutrizione e provoca infertilità e immunodeficienza.
L’attivazione del SNA (sympathetic nerve activity), indotta dalla leptina su organi come il rene, ha dato, peraltro, la prima indicazione del suo ruolo potenziale nella regolazione della pressione sanguigna. Difatti, il sistema nervoso simpatico costituisce un componente importante nel controllo della funzionalità renale e la sua stimolazione a lungo termine farebbe aumentare la pressione arteriosa, provocando vasocostrizione e aumentando il riassorbimento tubulare renale del sodio.
L'obesità, come risultato di numerose evidenze, si associa, invero, all'attivazione del sistema nervoso simpatico, tanto che negli obesi le catecolamine plasmatiche e urinarie si ritrovano aumentate. Pur tuttavia, altri meccanismi possono contribuire allo sviluppo dell’ipertensione nell’obesità Studi in vitro, ad esempio, hanno dimostrato che la leptina causa lo stress ossidativo in colture di cellule endoteliali, aumentando la generazione di specie reattive dell'ossigeno. Inoltre, stimola anche la secrezione delle citochine proinfiammatorie, come il fattore di necrosi alfa e l’interleuchina-6, noti per promuovere l'ipertensione. Ancora il sistema della melanocortina sembra mediare l'effetto della leptina sulla pressione sanguigna.
D. Montero dell’University Miguel Hernandez, Elche (Alicante), Spain e collaboratori, di recente hanno proprio ribadito che l'obesità pediatrica è spesso il preludio dell’obesità dell'adulto con comorbidità molto comuni e gravi tanto da stimolare incessantemente la ricerca dei marcatori o dei fattori di rischio per le malattie cardiovascolari (Obesity Reviews Volume 13, Issue 5, pages 441–455, May 2012). In effetti, la disfunzione endoteliale è stata dimostrata nelle fasi iniziali dell’aterosclerosi e può essere valutata con tecniche non invasive, ampiamente accettate e ben standardizzate a livello della macrocircolazione. La disfunzione endoteliale a livello del microcircolo, invece, è meno documentata nei bambini obesi. Comunque, l'obesità pediatrica è stata più volte correlata indipendentemente alla disfunzione endoteliale, all'infiammazione e ai marcatori dello stress ossidativo, anche se la relazione tra questi fattori resta ancora da esplorare. Tuttavia, tutto ciò consentirebbe di raggiungere non solo miglioramenti sostanziali nella stratificazione del rischio, ma anche di fornire dati essenziali circa l'evoluzione della disfunzione endoteliale nell'obesità infantile. In particolare, questa circostanza sarebbe decisiva durante la pubertà, quando si verificano le modifiche pro-infiammatorie e pro-ossidative in relazione con la resistenza insulinica. Le strategie terapeutiche, come gli interventi di stile di vita nell’obesità infantile appaiono, quindi, tanto più necessarie e ottimali con inclusione dell'esercizio e della dieta anche per i loro effetti accertati sui marker dello stress ossidativo e dell’infiammazione, con potenziale reversibilità della disfunzione endoteliale.
Byron Carpenter dell’University of Sheffield e collaboratori hanno di recente definito la struttura di una parte fondamentale del recettore dell’obesità, un fattore essenziale nella regolazione del grasso corporeo. Questa scoperta potrebbe, di fatto, contribuire a fornire nuovi trattamenti per le complicazioni dell’obesità e dell’anoressia (Structure, 2012; 20 (3): 487). Difatti, si potrà migliorare notevolmente la capacità di generare farmaci in grado sia di bloccare sia di stimolare il recettore della leptina, cambiando la vita alle persone che soffrono delle complicazioni dell’obesità e della malnutrizione. I ricercatori hanno risolto la sfida della struttura cristallina del dominio di legame della leptina, relativo al recettore obesità, utilizzando lo stato dell'arte della cristallografia a raggi X, aiutati a capire come bloccare o stimolare il recettore stesso. E, difatti, bloccando il recettore, e, quindi, le azioni eccessive della leptina, si potrebbero prevenire le complicanze dell'obesità, mentre stimolandolo si potrebbe migliorare la fertilità e la risposta immunitaria.
Trattamento antipertensivo negli obesi di classe 3
Jens Jordan dell’Hannover Medical School, Germany e collaboratori hanno svolto uno studio che ha interessato uomini e donne di almeno diciotto anni con ipertensione arteriosa e indice di massa corporea di 30 kg / m 2 o superiore (Ther Adv in Endo and Metab. 2012;3(3):93-98). I presupposti risiedevano nella prevalenza in USA di questo tipo di obesità con indice di massa corporea (BMI) ≥ 40 kg / m 2, aumentato di quattro volte tra il 1986 e il 2000. In effetti, la National Health and Nutrition Examination Survey del 2007-2008 aveva dimostrato che il 4% degli uomini e il 7% delle donne presentavano questo grado di obesità, associata all’aumento della mortalità, determinata in gran parte dall'incremento dell’ipertensione, del diabete e dell’iperlipidemia, in contrapposizione alle classi inferiori. In alcuni studi il controllo della pressione sanguigna di questi pazienti era risultato particolarmente difficile. Gli autori, in particolare, già precedentemente avevano ottenuto risultati da uno studio in doppio cieco, randomizzato in 489 pazienti con obesità e ipertensione arteriosa, non-responder all’idroclorotiazide (HCT). In quest’ultimo lavoro hanno riportato i risultati di un'analisi post hoc del controllo a dodici settimane della pressione arteriosa nel sottogruppo di pazienti con obesità classe 3, rispetto a quelli della classe 1/2. L’inclusione dei partecipanti interessava quelli con una pressione arteriosa diastolica di 110 mmHg o superiore o una sistolica di 180 mmHg o superiore. Erano esclusi i casi d’ipertensione secondaria, di diabete mellito, di storia di grave malattia cardiovascolare o cerebrovascolare o di altre malattie gravi. Dopo lo screening erano sospesi i farmaci antipertensivi per 2-4 settimane. Poi si avviava un singolo periodo cieco di rodaggio con idroclorotiazide 25 mg una volta al giorno per quattro settimane. I pazienti la cui pressione arteriosa si controllava in tal modo interrompevano lo studio. I nonresponder erano randomizzati a doppio cieco con aliskiren 150 mg, irbesartan 150 mg, amlodipina 5 mg, o placebo una volta al giorno in aggiunta alla HCT 25 mg.
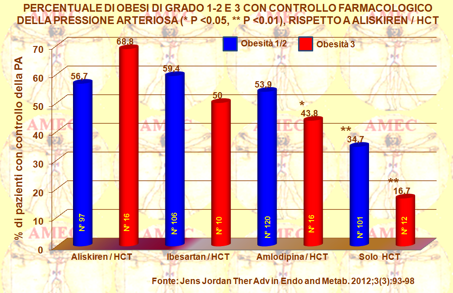
Dopo quattro settimane le dosi di aliskiren, d’irbesartan, di amlodipina si raddoppiavano e i pazienti proseguivano il trattamento per ulteriori otto settimane. I cambiamenti alla 12^ settimana rispetto al basale della pressione arteriosa erano analizzati separatamente con due vie di analisi del modello di covarianza per i sottogruppi di pazienti (intent-to-treat) con l’obesità di classe 1/2 o 3 al basale. I tassi di controllo della pressione sanguigna erano, quindi, analizzati per ogni sottogruppo, utilizzando un modello di regressione logistica. Tutti i test statistici erano eseguiti con un duplice livello di significatività di 0,05 e gli intervalli di confidenza al 95% erano forniti per le differenze tra i gruppi di trattamento.
Il controllo della pressione sanguigna nell'obesità di classe 3 era raggiunto con minore probabilità con la monoterapia d’idroclorotiazide, mentre l'aggiunta dell’amlodipina, dell’irbesartan, dell’aliskiren al diuretico per migliorare la risposta dimostrava che il calcioantagonista era meno efficace e induceva edema periferico nel 19% dei pazienti.
Questo studio era, quindi, a conferma del fatto che i pazienti obesi di classe 3 rappresentano un gruppo di difficile trattamento per l’ipertensione e per le associate complicanze cardiovascolari. Le linee guida di trattamento continuano a sostenere, peraltro, che la perdita di peso è il mezzo più efficace per abbassare la pressione sanguigna. Una recente dichiarazione scientifica dall’European Society of Hypertension Working Group on Obesity lo conferma tassativamente. Pur tuttavia, anche con la perdita di peso, indotta dalla profonda chirurgia bariatrica, in molti pazienti è stato dimostrato il fallimento a lungo termine del controllo della pressione arteriosa. Peraltro, nella maggior parte dei pazienti con obesità di classe 3 di questo studio le basse dosi in monoterapia della HCT non controllavano la pressione sanguigna, a conferma di precedenti osservazioni. Da notare ancora che nell’ampio studio ALLHAT (Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial) i pazienti con un BMI di almeno 30 kg / m 2 erano necessari più farmaci antipertensivi e, comunque, con minore probabilità di raggiungere la pressione arteriosa desiderata.
Gli inibitori del sistema renina-angiotensina possono essere particolarmente utili in regime di combinazione nei pazienti con obesità grave, avendo in numerosi studi dimostrato la loro efficacia e tolleranza. Costituiscono, peraltro, l’approccio di trattamento ragionevole dal punto di vista fisiopatologico. Peraltro, questi farmaci non favoriscono il diabete mellito. Per quanto riguarda poi l’aliskiren, bisogna considerare il vantaggio potenziale costituito dal fatto che il farmaco raggiunge concentrazioni relativamente elevate nel tessuto adiposo degli obesi e ipertesi, potendo essere ancora presente in concentrazioni tissutali otto settimane dopo l'interruzione del trattamento.
Grasso viscerale e diabete tipo 2
Come riportato da Bastard JP dell’Université Pierre et Marie Curie, Paris e collaboratori, al momento attuale le evidenze avrebbero dimostrato che nella maggior parte dei pazienti obesi si associa un basso grado d’infiammazione del tessuto adiposo bianco (WAT), risultante dall’attivazione cronica del sistema immunitario (Eur Cytokine Netw. 2006; 17(1):4-12). Tale condizione può aprire il varco alla successiva resistenza insulinica, all’alterata tolleranza al glucosio, fino al diabete. Il WAT è il sito fisiologico d’immagazzinamento dell’energia in forma di grassi. Inoltre, è stato più recentemente riconosciuto come un partecipante attivo a numerosi processi fisiologici e fisiopatologici. Nell’obeso il WAT è caratterizzato da un aumento della produzione e secrezione di una vasta gamma di molecole infiammatorie tra cui il TNF-α (Tumour Necrosis Factor-alpha) e l’IL-6 (interleukin-6), che possono avere effetti locali sulla fisiologia dello stesso WAT, ma anche effetti sistemici su altri organi. Dati recenti indicano che il WAT degli obesi è infiltrato da macrofagi che possono essere una delle principali fonti di produzione locale delle citochine pro-infiammatorie. Curiosamente la perdita di peso si associa a una riduzione dell’infiltrazione dei macrofagi nel WAT e a un miglioramento del profilo di espressione genica infiammatoria. Diversi fattori, derivati non solo dagli adipociti ma anche dai macrofagi infiltrati, contribuiscono probabilmente alla patogenesi dell’insulino-resistenza. La maggior parte di essi sono prodotti in eccesso durante l'obesità, tra cui la leptina, il TNF-α, l’IL-6 e la resistina. Al contrario, il livello di espressione dell’adiponectina plasmatica, un effettore insulinosensibilizzante, è sottoregolato durante l'obesità. La leptina potrebbe modulare la produzione del TNF-α e l'attivazione dei macrofagi. Il TNF-α è iperprodotto nel tessuto adiposo nei diversi modelli dei roditori obesi e riveste un importante ruolo nella patogenesi dell’insulino-resistenza in queste specie. Tuttavia, il suo effettivo coinvolgimento nei disordini del metabolismo del glucosio degli esseri umani rimane ancora controverso. L’IL-6 del tessuto adiposo umano aumenta durante l'obesità. Si può indurre la sintesi epatica del CRP e favorire l'insorgenza delle complicanze cardiovascolari. Sia il TNF-α sia l’IL-6 possono alterare la sensibilità all'insulina, attivando i diversi passaggi chiave della via di segnalazione dell'insulina. Nei roditori la resistina può indurre insulino-resistenza, mentre la sua implicazione nel controllo della sensibilità all'insulina è ancora negli esseri umani oggetto di dibattito. L'adiponectina è altamente espressa nel WAT e i suoi livelli circolanti sono diminuiti nei soggetti con obesità-correlata all’insulino-resistenza, al diabete di tipo 2 e alla malattia coronarica. Da notare che l'adiponectina inibisce la neoglucogenesi epatica e promuove l'ossidazione degli acidi grassi nel muscolo scheletrico. Inoltre, essa neutralizza gli effetti pro-infiammatori del TNF-α sulla parete arteriosa e protegge probabilmente contro lo sviluppo dell’arteriosclerosi. Nell’obesità gli effetti pro-infiammatori delle citochine coinvolgono, attraverso le vie di segnalazione intracellulari, i sistemi dello NF-kB (nuclear factor kappa-light-chain-enhancer of activated B cells) e dello JNK (c-Jun NH2-terminal kinase). In differenti modelli animali sperimentali le manipolazioni genetiche o farmacologiche di questi effettori della risposta infiammatoria hanno dimostrato di modulare la sensibilità all'insulina. Negli esseri umani si è ipotizzato che il miglioramento osservato della tolleranza al glucosio alla presenza dei tiazolidinedioni o statine possa essere probabilmente correlato alle loro proprietà antinfiammatorie. Pertanto, si può ritenere che l'obesità corrisponde a una condizione sub-clinica infiammatoria, favorente la produzione dei fattori pro-infiammatori coinvolti nella patogenesi dell’insulino-resistenza.
Ian J. Neeland dell’University of Texas Southwestern Medical Center in Dallas e collaboratori hanno voluto esaminare in una coorte multietnica di adulti obesi le associazioni tra i vari fenotipi dell’adiposità e il rischio del prediabete e diabete (JAMA. 2012;308(11):1150-1159). Ciò in ragione dell’eterogeneità riscontrata sul rischio di diabete mellito di tipo 2 negli obesi e in ordine anche alla non chiara caratterizzazione dei fattori che discriminano il rischio di prediabete o di diabete all'interno di questa popolazione. Hanno, così, arruolato tra il 2000 e il 2002 dal Dallas Heart Study 732 obesi con indice di massa corporea ≥ 30 di età compresa tra i trenta e i sessantacinque anni, di età media di quarantatré, nel 65% donne e nel 71% non bianchi, senza diabete o malattie cardiovascolari. Hanno misurato la DXA / DEXA (Dual Energy X-Ray Absorptiometry), la MRI (magnetic resonance imaging), i biomarcatori dell’insulino-resistenza, le adipochine circolanti, la lipidemia, gli indici dell'infiammazione e dell’aterosclerosi subclinica, la struttura e la funzione cardiaca con la tomografia computerizzata e la risonanza magnetica. Attraverso una media di follow-up di sette anni (range interquartile, 6,6-7,6), hanno determinato in un sottogruppo di 512 partecipanti con normali valori di glicemia a digiuno al basale l'incidenza del composito di prediabete o diabete.
Dei 732 partecipanti 84, pari all’11,5%, sviluppavano il diabete, quarantacinque dei quali, pari al 53,6%, avevano al basale un’alterata glicemia a digiuno (IFG), di cui dodici, pari al 14,3%, con diagnosi secondo criteri della sola HbA1c. All'analisi multivariata la massa di grasso viscerale superiore al riferimento (odds ratio [OR] per un DS [1,4 kg], 2,4, IC 95%, 1,6-3,7), il livello di fruttosamina (OR per un DS [1.1 mmol / l], 2.0; IC 95%, 1,4-2,7), il livello di glicemia a digiuno (OR per 1 DS [1.1 mmol / l], 1,9, IC 95%, 1,4-2,6), la storia familiare di diabete (OR 2,3, IC 95%, 1.3- 4.3), la pressione arteriosa sistolica (OR per 10 mm Hg di aumento, 1.3, IC 95%, 1,1-1,5) e l’aumento di peso al follow-up (OR per 1 kg, 1,06, IC 95%, 1,02-1,10) erano indipendentemente associati con il diabete. Non si osservavano correlazioni, invece, per l'indice di massa corporea, il grasso corporeo totale o per il grasso addominale sottocutaneo. Tra i 512 partecipanti con valori normali di glucosio al basale, l'esito composito del prediabete o del diabete si verificava nel 39,1%, in modo indipendente alle misurazioni della massa viscerale grassa, dei livelli di glicemia a digiuno, dell’insulina, della fruttosamina, dell'età più avanzata, della razza non bianca, della storia familiare di diabete e dell'aumento del peso nel follow-up (p <.05 per ciascuno), ma non con le misure dell’adiposità generale. Comunque, la probabilità di sviluppare in seguito il diabete era maggiore in coloro che all’inizio avevano l’IFG, una storia familiare di diabete, l’ipertensione, la sindrome metabolica con un modello di omeostasi più elevato di valutazione dell’insulino-resistenza (HOMA-IR), i livelli più elevati di fruttosamina e di trigliceridi, una maggiore concentrazione di particelle lipoproteiche di grandi dimensioni a molto bassa densità. Si dimostrava anche un’associazione inversa tra la massa corporea con il basso tenore di grassi, i livelli di adiponectina da una parte e le concentrazioni delle grandi lipoproteine ad alta densità, le particelle delle lipoproteine a bassa densità e l’incidente di diabete dall’altra.
La stratificazione per i marcatori di resistenza all’insulina rivelava che la massa grassa viscerale era, inoltre, associata all’incidente di diabete sia con l’HOMA-IR sia con il livello di fruttosamina. Altri fattori, a tale proposito, erano la circonferenza vita di base, il rapporto vita-fianchi e la percentuale di grasso del fegato, Invece, i marcatori dell’adiposità generale, compresa la BMI, la massa grassa del tronco e il livello proteina C-reattiva ad alta sensibilità erano esclusi da questa correlazione.
In conclusione l’eccesso di grasso viscerale e l’insulino-resistenza, ma non l’adiposità generale, erano indipendentemente associati all’incidente di prediabete e di diabete mellito di tipo 2 negli adulti obesi. Tale dato suggeriva che un fenotipo di adiposità disfunzionale, caratterizzato da un eccesso di grasso viscerale e dall’insulino-resistenza, potesse contribuire allo sviluppo del diabete nei soggetti con obesità.
A tale proposito, considerando le evidenze sull’associazione tra l’adiposità e i bassi livelli della vit. “D” (vedi notiziario di ottobre 2012 N ° 9) è utile considerare lo studio di E. D. Gorham dell’University of California San Diego e collaboratori i quali, ipotizzando che i bassi livelli sierici della vitamina potessero aumentare il rischio di maggiore richiesta d’insulina nei pazienti, hanno svolto uno studio caso-controllo durante il periodo 2002-2008 in membri del servizio militare (Diabetologia (2012) 55:3224–3227). L’OR della richiesta insulinica per il quintile dei livelli sierici di 25 (OH) D, dal più basso al più alto, era 3,5 (IC 95% 2.0, 6.0), 2.5 (1.5, 4.2), 0.8 (0.4, 1.4), 1.1 (0.6, 2.8) e 1.0 come riferimento (P <0,001). I quintili, basati sui quinti della concentrazione della 25 (OH) D nel siero dei controlli erano, invece, <43 (media 28), 43-59 (media 52), 60-77 (media 70), 78-99 (media 88) e ≥ 100 (media 128).
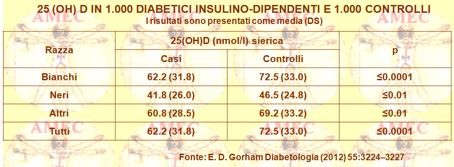
In conclusione, gli individui con bassa 25 (OH) D sierica avevano un più alto rischio di diabete con richiesta insulinica, rispetto a quelli con le concentrazioni vitaminiche più elevate. Per un rischio di 3,5 volte più basso si associava una concentrazione sierica di 25 (OH) D ≥ 60 nmol / l.
Indice di massa corporea, diabete, ipertensione e mortalità a breve termine
A tale proposito Anthony Jerant dell’University of California Davis School of Medicine e collaboratori, considerando di dover esaminare l'associazione tra la BMI e la mortalità in un rappresentante, contemporaneo campione, hanno svolto uno studio osservazionale negli Stati Uniti, basato su 50.994 adulti di ambo i sessi dai diciotto a novanta anni che avevano risposto al Medical Expenditures Panel Surveys del periodo 2000-2005 (J Am Board Fam Med July-August 2012 vol. 25 no. 4 422-431). Gli Autori hanno impiegato il modello d’analisi di regressione di Cox per la sopravvivenza fino ai sei anni di follow-up (accertata tramite il National Death Index linkage) e la categoria di BMI auto-riferita (sottopeso = <20 kg/m2, peso normale = 20 - <25 [riferimento], sovrappeso = 25 - <30; obesità = 30 - <35; grave obesità = ≥ 35), senza e con regolazione per il diabete e l'ipertensione. La sopravvivenza, in base alla categoria della BMI, era modellata anche per la presenza di diabete e ipertensione. Tutti i modelli erano aggiustati sulla base dei fattori socio demografici, il fumo e le risposte dei sondaggi annuali del Medical Expenditures Panel Surveys. Nelle analisi non rettificate per il diabete o l'ipertensione, l'obesità grave era associata solo con la mortalità (hazard ratio aggiustato 1,26; intervallo di confidenza 95%, 1,00-1,59). Dopo aggiustamento per il diabete e l'ipertensione, non lo era più, mentre la forma più mite (BMI 30 - <35) si associava a una ridotta mortalità (hazard ratio aggiustato, 0,81, intervallo di confidenza 95%, 0,68-0,97). C'era, peraltro, una significativa interazione tra il diabete e la BMI, ma non per l’ipertensione (F [4, 235] = 2.71, p = .03). Peraltro, il rischio di mortalità del diabete era più basso tra gli obesi lievi e gravi, rispetto a quelli delle categorie più basse della BMI. In conclusione, secondo gli Autori, con i dati nazionali USA, raccolti nel corso del 2000 - 2006, l'obesità secondo la BMI dai 30 a <35 kg/m2, non si associava all’aumentato rischio di mortalità durante i sei anni del follow-up. Peraltro, sebbene la forma grave con BMI> 35 kg/m2 correlasse con l’aumentato rischio di mortalità, l'associazione era presente con la coesistenza di diabete e ipertensione. Infine, il rischio di mortalità del diabete era più basso tra gli obesi, anche gravi, rispetto a quelli delle categorie inferiori.
Pertanto, in questo studio il rischio di mortalità associato con l'obesità era inferiore rispetto agli studi precedenti che avevano, però, utilizzato dati della BMI raccolti più di dieci anni precedenti.
I disturbi gastrointestinali dell’obeso
G. D. Eslick dell’University of Sydney, ritenendo poco descritta in letteratura l'associazione tra l’obesità e gli specifici sintomi gastrointestinali, ha condotto una metanalisi per determinare la loro prevalenza nella malattia (Obes Rev. 2012 May;13(5):469-79). L’Autore ha, così, utilizzato i dati dei database MEDLINE, EMBASE PubMed e Current Contents dal 1950 al novembre 2011, relativi a tutti gli studi che valutavano i sintomi gastrointestinali nei casi di aumentato indice di massa corporea. Nel complesso le associazioni significative tra i sintomi gastrointestinali e l'aumento della BMI erano rilevate come: dolore addominale superiore (odds ratio [OR] = 2.65, intervallo di confidenza al 95% [IC]: 1,23-5,72), reflusso gastroesofageo (OR = 1.89, 95% IC: 1.70 -2,09), diarrea (OR = 1.45, 95% IC: 1,26-1,64), dolore al torace / bruciore di stomaco (OR = 1.74, 95% IC: 1,49-2,04), vomito (OR = 1.76, 95% IC: 1,28-2,41), conati di vomito (OR = 1.33, 95% IC: 1,01-1,74), evacuazione incompleta (OR = 1.32, 95% IC: 1,03-1,71). Tuttavia, non si rilevavano associazioni significative per: tutti i dolori addominali, i dolori al basso ventre, il gonfiore, la costipazione / feci dure, l’incontinenza fecale, la nausea, il blocco anale. In aggiunta, si ricavava una serie di altri sintomi gastrointestinali che non avevano alcuna relazione con l'obesità.
In conclusione, sulla base dei suoi risultati, l’Autore suggeriva una maggiore attenzione sui sintomi gastrointestinali associati con l'obesità, considerando che la conoscenza della fisiopatologia nei meriti rappresentava, di certo, un importante passo per la gestione clinica di questi pazienti.
Obesità e psoriasi
Amy S. Paller della Northwestern University in Chicago, Illinois e collaboratori hanno analizzato nei bambini la possibile correlazione tra l'obesità generale e centrale e la gravità della psoriasi (Arch Dermatol. 2012; 1-11). Gli Autori sono partiti dal presupposto della prevalenza del 3% della psoriasi nella popolazione mondiale e dal dato che dal 22 al 33% dei casi la malattia ha il suo esordio durante l'infanzia e spesso durante l'adolescenza con aumento complessivo di frequenza segnato ultimamente in questo range di età. Peraltro, i pazienti presentano un aumentato rischio di diabete mellito e di malattie cardiovascolari e diversi studi hanno dimostrato una correlazione positiva con l’obesità. In verità, l'esatto meccanismo di questo collegamento nell’infanzia rimane ancora poco noto. Probabilmente, sulla base degli studi negli adulti, le citochine dell'infiammazione cronica rivestono anche in tal caso un particolare ruolo. Peraltro, i fattori che non modificano in modo significativo l'associazione sono: l'età (P = .91), lo stato puberale (P = .58), il gruppo specifico di età (P = .97). Inoltre, la durata della malattia, secondo il coefficiente di correlazione di Spearman pari a 0.008, non risulta correlata con l’adiposità in eccesso.
Gli Autori hanno, così, impostato uno studio trasversale multicentrico su 409 bambini psoriasici, arruolati da nove paesi tra il 19 giugno 2009 e il 2 dicembre 2011. La malattia è stata classificata come lieve in 203 soggetti per peggiore punteggio di valutazione globale ≤ 3 su una superficie corporea ≤ 10%, o grave in 206 per peggiore punteggio di valutazione globale ≥ 3 su una superficie corporea> 10%. Le principali misure erano l’eccesso di adiposità, come percentile d’indice di massa corporea, e l’adiposità centrale, come circonferenza vita e percentile del rapporto vita/altezza. L’eccesso di adiposità con indice di massa corporea ≥ all’85° percentile, si verificava nel 37,9% (n = 155) dei bambini psoriasici vs il 20,5% dei controlli (n = 42), ma non differiva in modo significativo nei riguardi della gravità.
L'odds ratio complessivo (IC 95%) del sovrappeso, con indice di massa corporea ≥ 95° percentile nei bambini psoriasici, rispetto ai controlli, era 2,65, [intervallo di confidenza al 95% (IC 95%)], 1,70-4,15) e quello dell’obesità 4.29 (1,96-9,39), a prescindere dalla gravità della malattia. Peraltro, il dato era più alto nella psoriasi grave (4,92; 2,20-10,99), rispetto alla lieve (3,60; 1,56 -8,30). Inoltre, in una sottoanalisi dei soli bambini degli Stati Uniti l'associazione era ancora più forte. Difatti, i bambini psoriasici avevano una probabilità di essere in sovrappeso, secondo un OR di 4.02, (I C 95%, 2,11-7,63), o obesi, secondo un OR di 6.61 (IC 95%, 2.16 - 20.17). La circonferenza della vita sopra il 90° percentile si verificava a livello internazionale nel 9,3% dei diciannove controlli, nel 14,0% delle ventisette psoriasi lievi e nel 21,2% delle quarantatré gravi. Questa incidenza era più alta negli Stati Uniti (12,0% [n = 13], 20,8% [16], e 31,1% [32], rispettivamente). Il rapporto vita/altezza era significativamente maggiore nei bambini psoriasici (0,48) vs i controlli (0.46), ma non era influenzato dalla gravità della malattia. I bambini con psoriasi lieve al momento dell'iscrizione, ma con acme di gravità, non mostravano, peraltro, alcuna differenza significativa nell’adiposità centrale in eccesso da quelli la cui malattia rimaneva grave.
In conclusione, a livello globale i bambini con psoriasi avevano adiposità in eccesso e specialmente centrale, indipendentemente dalla gravità della psoriasi.
Insufficienza surrenalica a seguito di chirurgia bariatrica
J. W. Stephens dell’University Health Board, Swansea, Wales, UK e collaboratori (obesity reviews (2012) 13, 560–562), sul presupposto che la chirurgia bariatrica può procurare malassorbimento con carenze nutrizionali, hanno descritto per la prima volta un caso di una donna di trentacinque anni con obesità patologica e amenorrea con inaspettata insufficienza surrenalica a seguito di una BPD (deviazione biliopancreatica). L’intervento, in effetti, otteneva la perdita consistente di peso, il ripristino delle mestruazioni e permetteva, quasi immediatamente, la gravidanza per la prima volta. Pur tuttavia, cinque anni più tardi ricorrevano dolori agli arti e alla cintura, letargia, emeralopia, iperpigmentazione della pelle, amenorrea e vertigini. La donna, però, aveva interrotto gli integratori alimentari prescritti dopo l'intervento chirurgico. Le indagini mostravano grave carenza di vitamina A e D, di ferro e calcio. Il colesterolo era 133 mg/dl. Nonostante la terapia sostitutiva vitaminica aggressiva, la paziente continuava a lamentarsi di sonnolenza e vertigini. In seguito, tre brevi test di stimolazione con ormone adrenocorticotropo davano risultati di cortisolemia sub-ottimali, per cui si avviava con successo la terapia surrenalica sostitutiva.
In conclusione, gli Autori ipotizzavano che la carenza della vitamina “D” e degli ormoni steroidei potesse in parte essere legata alla relativa mancanza del colesterolo. In effetti, secondo gli studiosi, tale dato avrebbe comportato ridotta disponibilità di colesterolo per la sintesi di 7-deidrocolesterolo, di ormone steroideo e di vitamina “D”. Difatti, nella sindrome di Smith-Lemli-Opitz, associata alla carente conversione del 7-deidrocolesterolo a colesterolo con conseguente anomalo basso contenuto di colesterolo nel siero, si registra insufficienza surrenalica. Peraltro, anche nei soggetti con abetalipoproteinemia e in quelli con compromissione della funzione del recettore LDL è riportata l’insufficienza surrenalica. Gli Autori, così, ribadivano che le carenze vitaminiche e di minerali sono comuni dopo BPD. Di conseguenza, tutti i pazienti dovrebbero iniziare un’immediata terapia sostitutiva al fine di evitare carenze a lungo termine, talvolta irreversibili.
Obesità e disturbi del sonno
Un numero crescente di studi ha evidenziato che gli adulti, ma anche i bambini in sovrappeso presentano disturbi del sonno. Tali condizioni determinano sonnolenza diurna che influenza negativamente la qualità della vita, la salute mentale, la produttività e la sicurezza (vedi anche notiziario aprile 2011).
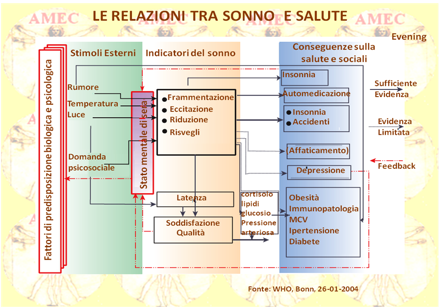
Pertanto, risulta sempre più pressante ed essenziale affrontare in modo globale tutte le potenziali cause. La diagnosi circostanziata dell’OSA (apnea ostruttiva del sonno) con i rimedi terapeutici appropriati è in grado oggi giorno di produrre miglioramenti decisivi e duraturi, prevenendo anche le multiple complicazioni consequenziali (vedi anche notiziario Settembre 2008, ottobre 2010). Pur tuttavia, studi clinici hanno dimostrato che l'obesità si associa indipendentemente anche senza l’apnea del sonno, con una maggiore prevalenza d’ipersonnolenza e che la chirurgia bariatrica nell’obesità grave può notevolmente migliorarla. Peraltro, è noto che una dieta ricca di grassi si associa all’ipersonnolenza. Intervengono, comunque, in queste condizioni diversi fattori, non solo il tipo di alimentazione, ma anche meccanismi ormonali, metabolici e infiammatori che contribuiscono potenzialmente all’ipersonnolenza nell'obesità.
In certo qual modo, difatti, i ripetuti risvegli durante il sonno, che caratterizzano l’OSA, possono causare l’insulino-resistenza e la cattiva regolazione degli zuccheri nel sangue. Inoltre, i cambiamenti ormonali possono aumentare il deposito di grasso e l'aumento dell’appetito per gli alimenti ad alto contenuto calorico, con conseguente ulteriore aumento di peso. Così lo scarso sonno, come sperimentato da chi soffre di apnea del sonno, può contribuire all'aumento del peso o all'incapacità di perderlo. In definitiva, le persone obese o in sovrappeso sono a maggior rischio di apnea ostruttiva del sonno, dal momento che i depositi di grasso restringono le vie aeree, rendendo più facile l’ostruzione ripetitiva e il collasso della faringe durante il sonno. Esso si restaura, quindi, con i risvegli ricorrenti e l'attivazione del sistema nervoso simpatico.
Numerosi sono i fattori di rischio dell’OSA, tra cui il sovrappeso / obesità, l’età, il sesso, la razza / etnia e l’ereditarietà, tutti ben documentati nella sua patogenesi. Tuttavia, si è dimostrato che l'obesità rappresenta uno dei fattori principali. In effetti, numerosi studi trasversali hanno riscontrato una relazione tra l’indice di massa corporea (BMI) e il rischio di OSA secondo una prevalenza che varia dal 40 al 90% nel caso dell’obesità grave (indice di massa corporea> 40 kg/m2). Comunque, l’apnea del sonno significativa è stata riscontrata nel 40% degli obesi, mentre l’obesità in oltre il 70% dei pazienti con apnea del sonno. L'obesità, però, è l'unico grande fattore di rischio dell’OSA reversibile, per cui, riducendo il peso corporeo, si può ottenere una migliore condizione generale e metabolica. Potenzialmente gli altri fattori di rischio modificabili per l'OSA sono anche l’alcol, il fumo, la congestione nasale e la deplezione degli estrogeni in menopausa.
Peppard PE dell’University of Wisconsin School of Medicine e collaboratori hanno condotto uno studio longitudinale prospettico di coorte dal luglio 1989 al gennaio 2000 sull'associazione tra SDB (sleep-disordered breathing), in cui rientra anche l’OSA, e cambiamento del peso corporeo (JAMA 2000; 284:3015-21). Gli Autori hanno, così, arruolato 690 residenti, scelti a caso, di età media iniziale di quarantasei anni, nel 56% maschi, valutati due volte con quattro anni d’intervallo, secondo la variazione percentuale dell’indice apnea-ipopnea (AHI, eventi di apnea + eventi d’ipopnea per ora di sonno) e la probabilità di sviluppare SDB da moderata a grave (definita da un AHI> o = 15 eventi per ora di sonno), rispetto al cambiamento del peso. Un aumento di peso del 10% faceva prevedere un aumento approssimativo dell’AHI del 32% (intervallo di confidenza al 95% [IC], 20% -45%), rispetto al peso stabile. Invece, una perdita di peso del 10% portava a una riduzione del 26% (95% IC, 18% -34%) dell’AHI. Inoltre, un aumento di sei volte del peso previsto produceva aumento delle probabilità di sviluppare SDB, da moderata a grave, del 10% (95% IC, 2,2-17,0).
In conclusione gli Autori affermavano che i loro dati indicavano che i programmi clinici e sanitari rivolti al controllo del peso, anche se modesti, potevano essere efficaci nella gestione degli SDB per la loro riduzione.
Peraltro, la leptina, ormone coinvolto nella regolazione dell'appetito, ha la proprietà metabolica di bruciare le calorie. La leptina ha il compito, difatti, d’informare il cervello quando il corpo riceve cibo a sufficienza e dovrebbe iniziare a bruciare calorie.

Durante il sonno, i livelli di leptina nel corpo aumentano. Quando il livello di leptina è alto, s’innesca il senso di sufficienza energetica per cui non si richiede e non si cerca il cibo. Il livello di leptina, però, diminuisce quando non si dorme a sufficienza. Il cervello riceve, quindi, il segnale della scarsa energia a disposizione e si promuove la sensazione della fame. Il cervello, così, invia segnali di immagazzinare le calorie sotto forma di grasso per preparare l’organismo al prossimo bisogno di energia. Inoltre, interviene in tutto ciò anche la grelina, altro ormone coinvolto nella regolazione del peso. Al contrario della leptina, essa fornisce le informazioni al cervello sul bisogno di mangiare e di immagazzinare l'energia sotto forma di grasso. Il livello di grelina, infatti, diminuisce durante il sonno poiché l’organismo ha bisogno di minori energie. Tuttavia, nel caso di sonno insufficiente, il livello di grelina aumenta, causando segnali cerebrali di necessità di mangiare, ma, in realtà, riducendo la durata del sonno necessario.

D’altro canto, la crescente letteratura, che associa l'obesità con gli squilibri circadiani, rafforza anche il suo legame con la NES (night-eating syndrome).
Questa sindrome, infatti, può anche vedere in gioco nella sua determinazione geni circadiani, anche se non sempre può portare ad aumento di peso. Pur tuttavia, la perdita di peso con i trattamenti comportamentali e chirurgici ha dimostrato il successo sui sintomi.
L’OSA (obstructive sleep apnea), viene diagnosticata utilizzando lo PSG (polysomnogram gold standard). Essa è caratterizzata dal russamento, dalle ipopnee o dalle apnee per ostruzione parziale o completa delle vie aeree superiori. È spesso associata a desaturazioni intermittenti dell’ossiemoglobina, a disturbi del sonno e alla sua frammentazione. Ma i dati piuttosto emergenti associano l'OSA anche alle malattie cardiovascolari, come l’ipertensione sistemica, le alterazioni della struttura e della funzione ventricolare, la rigidità arteriosa, il diabete di tipo 2, la dislipidemia, la malattia coronarica, l’ictus, la sindrome metabolica, la disfunzione neurocognitiva ed endoteliale e gli infortuni della strada e sul lavoro. Così, nel contesto dell'obesità l’OSA contribuisce a ingrandire, indipendentemente o sinergicamente, l'onere cardiovascolare e metabolico (vedi anche notiziario novembre 2010, dicembre 2010). Tutto ciò è di fondamentale importanza, poiché il suo riconoscimento precoce e il suo trattamento, soprattutto nei bambini obesi, riescono a conseguire la riduzione degli oneri cardiometabolici.
D’altro canto, proprio nei bambini l’OSA può essere correlata non solo agli episodi di ostruzione delle vie aeree per un aumento della collassabilità delle vie aeree derivata, ma più comunemente da un motivo meccanico d’ipertrofia delle adenoidi e / o tonsille che restringono il lume delle vie aeree. In effetti, circa il 2% dei bambini, altrimenti sani, hanno tonsille e adenoidi ipertrofiche che ostacolano meccanicamente le vie aeree.
Araújo J dell’University of Porto Medical School e collaboratori, con il presupposto della già descritta associazione tra sonno e obesità in diversi gruppi di età, con l’obiettivo di meglio chiarire la relazione tra la durata del sonno e l’adiposità nella fascia d‘età dai tredici ai diciassette anni con approcci sia trasversali sia longitudinali, hanno valutato 1.171 adolescenti sia a tredici sia a diciassette anni di età, facenti parte dello studio EPITeen. Tale progetto, iniziato nel 2003/2004, basato su una coorte di adolescenti nati nel 1990 a Porto, si è costituito con l’obiettivo di comprendere i riflessi sulla salute degli adulti dei comportamenti e delle abitudini acquisite durante l'adolescenza. Gli Autori hanno valutato la durata del sonno nei singoli soggetti, stimata in base agli orari di coricamento e di risveglio riferiti dagli interessati. La BMI è stata valutata con punteggi specifici z per età e sesso. Hanno anche determinato la percentuale del grasso corporeo (% BF), mediante l’impedenza bioelettrica. Erano, quindi, utilizzati i coefficienti di regressione (β) e i relativi intervalli di confidenza al 95% (IC) per stimare l'associazione tra il sonno, i punteggi z della BMI e la percentuale del BF. Inoltre, era effettuata un'analisi cross-lag per indagare le relazioni causali. Nella sezione di analisi la durata del sonno a tredici anni risultava inversamente associata con il punteggio della BMI z solo nei maschi (β = -0,155, IC 95%: -0,267 a -0,043). A diciassette anni si riscontrava, invece, una correlazione positiva nelle ragazze, ma era significativa solo per la percentuale BF % (β = 0,510, IC 95%: 0,061-0,958). Nel metodo longitudinale la durata del sonno all'età di tredici anni risultava inversamente associata con il punteggio z della BMI (β = -0,123, IC 95%: -0,233 a -0,012) e a diciassette anni solo nei maschi con la percentuale BF % (β = -0,731, IC 95%: da -1,380 - 0,081). Queste significative associazioni sparivano a tredici anni dopo aggiustamento per l’adiposità. I risultati, peraltro, erano confermati da quelli delle analisi cross- lag.
In conclusione, secondo gli Autori, i risultati mostravano nell’adiposità degli adolescenti un effetto sulla durata del sonno, suggerendo differenze di genere in quest’associazione.
Wall H dello NHS Improvement, St John's House, UK, considerando la cronicità dell’OSA, stimata con una prevalenza tra il 2-3% nel Regno Unito senza contare il numero delle persone non diagnosticate, per quantificare l'associazione tra la BMI e l’OSA nelle cure primarie per le persone dai cinquanta anni e oltre nel Regno Unito, hanno compiuto un'analisi descrittiva sulla banca dati THIN (The Health Improvement Network) relativa al rilievo di OSA, del russare e della BMI (Prim Care Respir J. 2012 Dec;21(4):371-6). Gli Autori hanno applicato la regressione logistica per la probabilità dell’OSA secondo la classificazione della BMI registrata dopo aggiustamento per sesso, età, regione e lo stato socio-economico secondo il quintile Townsend. Le analisi sono state ripetute per il russare. Nella prima analisi descrittiva del primo luglio 2005 gli Autori hanno individuato 1.073.116 individui del Regno Unito nel set di dati di cinquanta anni o oltre. Questo comprendeva 507.553 uomini (47%) e 565.563 donne (53%). L'età media dei soggetti era di sessantasei anni. Un totale di 6527 (0,6%) della popolazione totale aveva una diagnosi di OSA, con una percentuale più elevata tra gli uomini (79% del totale diagnosticato). L'età media delle persone con OSA era di sessantadue anni, con il gruppo di età 60-64 con la più alta percentuale di diagnosi (23%). Un totale di 12.499 individui erano registrati come russatori (1,2%), di cui 8.968 (72%) erano uomini.
In generale, la prevalenza, sia di una diagnosi registrata di OSA sia di russamento auto-riferito, era molto più comune negli uomini e diminuiva con l'aumentare dell'età. Sulla prevalenza della diagnosi di OSA non c'era apparente grado di classe sociale, ma quella del russare era più alta nelle persone meno indigenti. La BMI era calcolata in 945.435 persone (88%) del set dei dati. In generale, le prevalenze dell’obesità (BMI> 30 kg/m2) e di quella patologica (BMI> 40 kg/m2) risultavano maggiori nelle donne con aumenti crescenti con la povertà, mentre erano più basse nei gruppi di età più avanzate.
Dopo aggiustamento per i fattori confondenti, i casi con un BMI di quaranta o più kg/m2 presentavano 27,39 volte (IC 95% 24,64-30,46) maggiore probabilità di avere l’OSA (p <0,0001). C'era, invece, una sua minore prevalenza con l'aumentare dell'età e dei livelli di povertà.
In conclusione, l'obesità e il russare si dimostravano entrambi fortemente associati con la diagnosi di OSA. In tal modo l'1% degli uomini e lo 0,24% delle donne di età> 50 anni nel Regno Unito registravano una diagnosi positiva.
Obesità e trapianto del fegato
John C. LaMattina dell’University of Maryland School of Medicine, Baltimore, USA e collaboratori, considerando il continuo aumento di prevalenza dell'obesità e della sindrome metabolica con il consequenziale effetto moltiplicatore sulla NASH (non-alcoholic steatohepatitis) e lo stadio terminale dell’insufficienza epatica con necessità del trapianto, tra l’1 gennaio 1997 e il 31 dicembre 2008 hanno studiato nel loro centro 813 casi d’intervento (Clinical Transplantation Vol. 26, 6, 910–918, Nov./Dec. 2012). Gli Autori hanno suddiviso i pazienti in gruppi sulla base della classificazione dell’obesità dell'Organizzazione Mondiale della Sanità Internazionale. I pazienti all'interno di ogni classe di obesità sono stati confrontati con i destinatari di peso normale. Tra tutti i gruppi, i dati demografici preoperatori erano simili. La NASH era più comune nei gruppi con più alta BMI. Il tempo operatorio, l'uso di trasfusioni ed emoderivati, la degenza in ICU, le complicanze infettive e quelle che richiedevano un intervento sulle vie biliari erano superiori negli obesi. La trombosi venosa profonda si verificava più frequentemente nei pazienti con obesità di classe III. Quelli di classe II avevano più bassa sopravvivenza di pazienti (HR 1,82, IC 1,09-3,01, p = 0,02) e del trapianto (HR 1,62, IC 1,02-2,65, p = 0,04). All'analisi multivariata, però, la classe dell'obesità non raggiungeva la significatività statistica.
Gli Autori concludevano, comunque, che, nonostante le maggiori sfide tecniche operative e le complessità mediche associate con l'aumento della BMI del destinatario, l’obesità patologica di per sé non doveva essere una controindicazione assoluta al trapianto di fegato, siccome questi pazienti raggiungevano ragionevoli risultati a lungo termine.
Indice di massa corporea e disturbi muscolo scheletrici del piede
P. A. Butterworth della La Trobe University, Bundoora, Victoria, Australia e collaboratori hanno svolto una revisione sistematica sulla relazione tra indice di massa corporea (BMI) e disturbi del piede (Obesity Reviews Volume 13, Issue 7, pages 630–642, July 2012). L'obiettivo secondario è stato quello di valutare se la perdita di peso potesse essere efficace per ridurre la podalgia. Gli Autori hanno, così, ricercato nel mese di aprile 2011 in letteratura venticinque pubblicazioni nei meriti con indicazione di: 1) una forte associazione tra aumento della BMI e dolore ai piedi non specifico, 2) una forte associazione tra aumento della BMI e dolore cronico al tallone plantare in non atleti. Le evidenze risultavano inconcludenti per quanto riguardava la relazione tra l’indice di massa corporea e le conseguenti patologie specifiche del piede, l’alluce valgo, le tendiniti, l’artrosi e il piede piatto. Per quanto riguardava il secondo obiettivo, c’erano solo due studi di coorte prospettici che riportavano una riduzione dei sintomi del piede dopo l'intervento chirurgico di perdita di peso.
In sintesi, una maggiore indice di massa corporea si associava fortemente nella popolazione generale con il dolore non specifico al piede e con il dolore cronico al tallone plantare nei non atleti. Tuttavia, esisteva una limitata evidenza a sostegno della perdita di peso per ridurre il dolore ai piedi.












.png)





