NOTIZIARIO Marzo 2014 N°3
APPROCCIO EFFICACE PER IL CONTROLLO DELLA PRESSIONE ARTERIOSA
A cura di:
Giuseppe Di Lascio §
Con la collaborazione di:
Urgenza dell’identikit di un killer silenzioso: l’ipertensione arteriosa
La pressione sanguigna è quella forza esercitata dal sangue contro la parete dei vasi, adeguata a mantenere la perfusione dei tessuti durante il riposo e l'attività. È funzione primaria della gittata cardiaca e della resistenza vascolare sistemica ed è regolata dall’equazione di Poiseuille, utile per il controllo nella normalità e nelle varie forme d’ipertensione. È combinata nei vasi con la tensione tangenziale, wall shear stress degli anglo sassoni, che agisce longitudinalmente lungo la parete dei vasi.
L'ipertensione è definita dall’aumento della pressione arteriosa che costituisce la base di malattia. È un fenotipo complesso che nasce dalla convergenza di numerosi fattori genetici, ambientali, comportamentali e anche sociali. Indipendentemente dalla sua eziologia, tuttavia, essa rappresenta un fattore di rischio molto diffuso e altamente significativo per lo sviluppo di tutte le manifestazioni di malattia di ordine cardiovascolare, tra cui la coronarica, l’aortica, la renale, l’arteriosa periferica, l’ictus e l’insufficienza cardiaca.
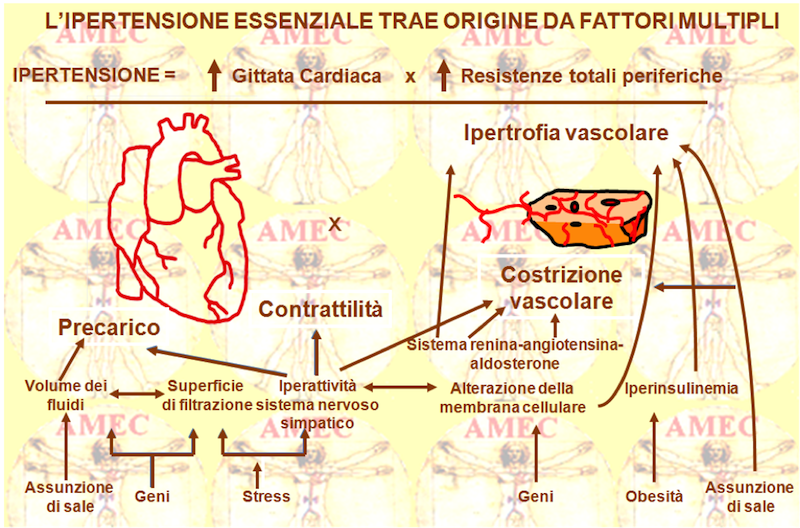
Nella regolazione della pressione sanguigna intervengono principalmente:
- il sistema nervoso simpatico,
- l’endotelio vascolare,
- il rene,
- l’apparato endocrino.
Per quanto riguarda il primo sistema, è bene ricordare che la norepinefrina, rilasciata dalle terminazioni dei nervi simpatici ai recettori α1 e α2, β1, β2 reagisce in termini di secondi determinando:
- aumento della frequenza cardiaca (cronotropismo),
- aumento della contrattilità del cuore (inotropismo),
- vasocostrizione diffusa nelle arterie periferiche,
- rilascio della renina da parte del rene,
- interazione con molte aree del cervello nel mantenere la pressione arteriosa nel range di normalità in condizioni diverse, come nell’esercizio fisico per risposta alle richieste di ossigeno e nelle variazioni di postura con una vasocostrizione periferica, per effetto del centro vasomotore simpatico del midollo allungato,
- risposta ai segnali dei barocettori, cellule nervose specializzate delle arterie carotidi e dell'arco aortico, con modulazione della pressione arteriosa.
Per suo conto, l’endotelio vascolare, come singolo strato di cellule che riveste la superficie dei vasi sanguigni, può contribuire, in caso di disfunzione, alla produzione dell’aterosclerosi e dell’ipertensione primitiva. Esso, infatti, non ha soltanto la funzione protettiva di rivestimento interno dei vasi, ma deve essere considerato un vero e proprio sistema che produce diverse sostanze, tra cui le più importanti sono l’EDRF (endothelium derive relaxaing factor) e l’ET (endotelin).
La prima ricopre un ruolo chiave nell’omeostasi vascolare. Aiuta a mantenere basso il tono arterioso a riposo, inibisce la crescita della muscolatura liscia dei vasi, inibisce l’aggregazione piastrinica e produce la prostaciclina ad azione vasodilatatrice.
La seconda è tra i più potenti vasocostrittori conosciuti.
In un individuo sano il delicato equilibrio tra vasocostrizione e vasodilatazione è mantenuto dall’endotelina e da altri vasocostrittori da un lato e dall'altro dall'ossido nitrico, dalla prostaciclina e da altri vasodilatatori.
Il sistema renale, per sua parte, controlla l’escrezione del sodio e il volume dei fluidi extracellulari e interviene attivamente nel sistema renina-angiotensina-aldosterone. La renina, com’è noto, converte l’angiotensinogeno in angiotensina I. L’ACE (angiotensin-converting enzyme) converte a sua volta l’angiotensina I in II con effetto d’immediata vasocostrizione e aumento delle resistenze vascolari sistemiche. Si ottiene anche uno stimolo sulla corteccia surrenalica con secrezione di aldosterone e consequenziale ritenzione di sodio e acqua. Da notare che la midollare renale produce, invece, prostaglandine con effetto di vasodilatazione.
L’apparato endocrino, infine, stimola il sistema nervoso simpatico che tramite l’epinefrina determina aumento della frequenza e della contrattilità cardiaca. Attiva i recettori β adrenergici nelle arteriole periferiche dei muscoli scheletrici, determinando vasodilatazione, ma anche i recettori α1 adrenergici nelle arteriole periferiche della pelle e dei reni, producendo vasocostrizione. La corteccia surrenalica, peraltro, produce ormoni mineraloattivi (aldosterone), che stimolano il rene a ritenere il sodio, il cui aumento è di stimolo per l’ipofisi posteriore a produrre ADH (antidiuretic hormone) con il consequenziale riassorbimento di acqua.
L’ipertensione, insieme alle altre malattie non trasmissibili, continua a rappresentare anche nel 21° secolo un’importante sfida per la salute.
Essa è stata definita il killer silenzioso, invisibile, che raramente causa sintomi, soprattutto nelle fasi iniziali. Così che avviene che molti malati non ottengano la diagnosi precoce e spesso chi la riceve non abbia la possibilità di accesso alle cure e non possa, quindi, essere in grado di controllarla con successo nel lungo termine.
Accrescere la consapevolezza nella popolazione della sua identità e pericolosità è, quindi, fondamentale anche per favorire la tempestività della diagnosi e delle cure. Innanzitutto, essa deve essere considerata un grave segnale di avvertimento per un significativo e urgente cambiamento dello stile di vita.

Pertanto, le persone devono sapere perché la pressione sanguigna alta è pericolosa, in modo da adottare le tempestive misure per controllarla. È necessario anche diffondere la conoscenza che l’aumento della pressione sanguigna si concreta insieme con altri fattori di rischio, come il diabete e l’obesità.
Tappe storiche fondamentali dell’ipertensione
Tutti gli studi, definizioni, linee guida sull’ipertensione sono stati possibili grazie alle affascinanti scoperte, peraltro non molto lontane, di autorevoli scienziati.

Difatti, pur avendo l’uomo dimostrato interesse per il cuore e la circolazione sanguigna sin dai primordi della sua comparsa sulla terra, le dimostrazioni scientifiche nei riguardi di questo importante organo e dei suoi rapporti con i vasi sanguigni e la pressione arteriosa si sono ottenute solo dell’ultima metà del millennio appena passato e concentrate, soprattutto, nell’ultimo cinquantennio.

Gli studi scientifici sull’ipertensione iniziano proprio con lo sviluppo delle appropriate tecniche del suo rilievo. È ben noto il famoso esperimento, ormai storico, del reverendo Stephen Hales del 1733 con la dimostrazione diretta della pressione intrarteriosa su una giumenta.

Solo dopo quasi un secolo, però, si sviluppò l’interesse clinico per la pressione arteriosa con le ipotesi sulle cause del suo aumento patologico.

Pur tuttavia, fu necessaria la diffusione della tecnica pratica della misura non invasiva sull'uomo con gli sfigmografi per ottenere la possibilità dei controlli della pressione arteriosa senza limiti e la possibilità degli studi clinici per approfondire le sue caratteristiche come fattore di rischio cardiovascolare.

In effetti, solo a metà del secolo scorso si sono avviati i primi passi scientifici di epidemiologia e prevenzione cardiovascolare con l’attenzione principale al rilevamento delle persone a rischio nella popolazione e la progettazione di efficaci programmi di screening. Di fatto, il termine fattore di rischio apparve per la prima volta nel 1961, in una pubblicazione dal Framingham Study.

Si giunse, quindi alla considerazione ovvia che un prerequisito della prevenzione fosse, prima dello sviluppo della malattia manifesta, l'identificazione delle persone predisposte dai loro fattori al rischio. Questa conoscenza presupponeva, però, la necessità di studi di coorte prospettici, ottenuti da Keys in modo rivoluzionario nel tardo 1940. Da allora in poi, gli studi di coorte descrittivi, misurando l'incidenza delle malattie cardiovascolari, riconobbero in modo più ampio, più profondo e più sicuro i tre principali fattori di rischio:
- il colesterolo,
- la pressione sanguigna,
- il fumo.
La strategia dell’alto rischio era, peraltro, la logica conseguenza del successo nel rilevarne i vettori sulla base dei risultati degli studi prospettici. Le evidenze di alta sensibilità, specificità e potere predittivo erano ricercate nel tentativo di concentrare nell'ambito della più piccola parte possibile della popolazione il numero massimo d’individui destinati a sviluppare la malattia cardiovascolare.
Vale anche ricordare che più recentemente nel 2005 Thomas D. Giles della Tulane University School of Medicine, New Orleans, Louisiana, USA con tutto il comitato di esperti statunitensi del HWG (hypertension writing group), in rapporto alle evidenze di tutti gli studi, deniva l’ipertensione una patologia cardiovascolare a eziopatogenesi complessa con marker precoci che potevano precedere la comparsa degli alti valori pressori. Questo killer silenzioso nel 2009 era riproposto dallo stesso HWG come una sindrome cardiovascolare progressiva con sintomi e segni caratteristici (J Clin Hypertens (Greenwich). 2009;11:611–614). Gli alti valori pressori venivano, così, considerati come un segno, mentre l’ipertensione era intesa come la malattia completa di siopatologia e clinica. In conseguenza a tutto ciò, l’intervento terapeutico non doveva limitarsi alla sola riduzione dei valori pressori ma intervenire su tutti gli elementi costitutivi della sindrome, soprattutto sui fattori di rischio e sui marker del coinvolgimento cardiovascolare.
In definitiva, grazie alle scoperte di tutti questi e altri pionieri della scienza medica si sono potute definire la pressione sistolica, come punto più alto di tensione nei vasi, la diastolica, come punto più basso, la pulsatoria, come differenza tra la sistolica e la diastolica, la media, come pressione media nel sistema arterioso durante la contrazione e il rilasciamento ventricolare.
Si sono definiti anche alcuni indici importanti, come l’ABI (indice caviglia-braccio), utile per valutare il sospetto di arteriopatia ostruttiva periferica, per le condizioni di normalità e per il rilievo di particolari malattie.

Con la diffusione sempre più ampia della pratica clinica sono state evidenziate anche le variabilità della pressione sanguigna con l’età, le sue influenze fisiche e psicoemotive, la sua mutabilità durante il sonno, i suoi rapporti con il rene, il sistema nervoso autonomo, l’apparato endocrino e soprattutto le condizioni di normalità, di patologia e più precisamente di rischio cardiovascolare.
Più recentemente si è giunti al riconoscimento del valore prognostico e della gestione della pressione arteriosa alta. Peraltro, grazie alla diffusione del monitoraggio ambulatoriale si sono potute ottenere precisazioni anche su particolari condizioni come la:
- insolita variabilità pressoria,
- possibilità d’ipertensione da camice bianco,
- informazioni sui dubbi decisionali del trattamento,
- valutazione dell’ipertensione notturna,
- valutazione dell’ipertensione resistente ai farmaci,
- determinazione dell'efficacia del trattamento farmacologico nelle ventiquattro ore,
- diagnosi e trattamento dell'ipertensione in gravidanza,
- valutazione dell’ipotensione sintomatica.
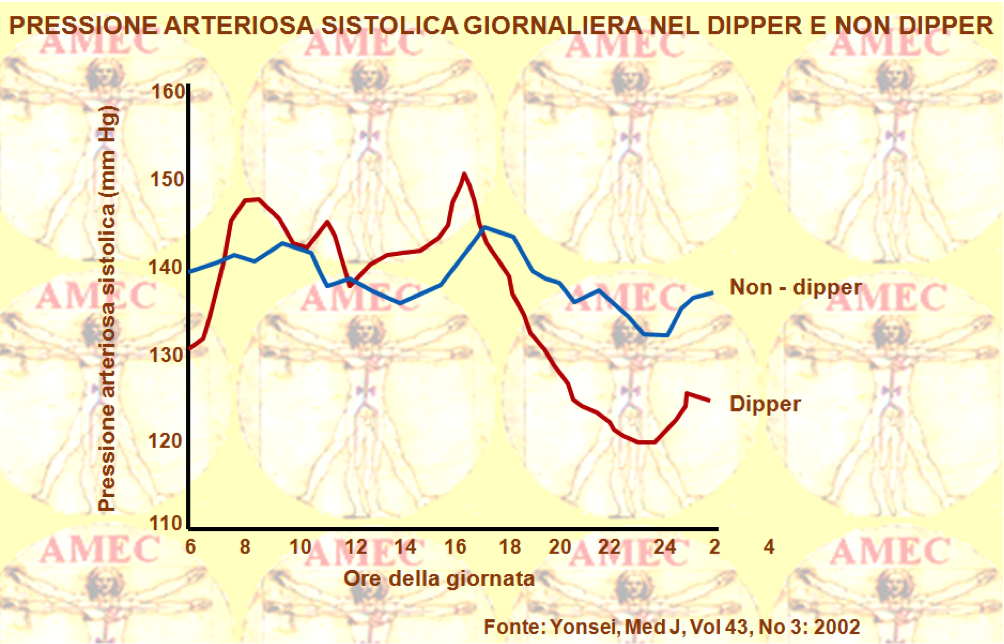
Sostanziali, in particolare, sono stati gli studi che hanno portato a individuare con l’ABPM i soggetti non dipper durante il sonno.
Caratterizzanti di questa condizione, difatti, sono:
- variazioni circadiane della pressione sistolica e diastolica minori del 10%,
- ipertesi essenziali usualmente dipper,
- diuretici che convertono un non dipper in dipper.
I non dipper, in effetti, usualmente:
- sono casi d’ipertensione secondaria,
- presentano più frequentemente l’ipertrofia ventricolare sinistra,
- presentano più frequentemente il danno d’organo terminale,
- sono più responsivi alla restrizione del sale,
- sono diabetici.
Dati epidemiologici dell’ipertensione arteriosa nel mondo
Come affermato dal World Statistics 2013 della WHO, dei circa cinquantasette milioni di morti nel mondo nel 2008, ben trentasei, pari al 63%, erano dovuti alle malattie non trasmissibili e diciassette, quasi un terzo del totale, alle malattie cardiovascolari. Di questi, le complicanze dell'ipertensione avevano segnato ogni anno nel mondo ben 9,4 milioni di morti con il 45% di malattie cardiache e il 51% d’ictus. Nel 2008 a livello mondiale circa il 40% degli adulti dai venticinque anni d’età e oltre avevano ottenuto la diagnosi dell’ipertensione. Gli ipertesi erano, così, passati dai 600 milioni del 1980 al miliardo del 2008. La prevalenza della malattia era più alta nella regione africana con il 46% degli adulti di età compresa tra venticinque e oltre e più bassa nelle Americhe con il 35%. In generale, i paesi ad alto reddito presentavano una bassa prevalenza con il 35%, rispetto al 40% degli altri gruppi. Peraltro, non solo l'ipertensione era più prevalente nei paesi a basso e medio reddito, ma la condizione risentiva anche della maggior numerosità demografica delle aree e della fragilità dei sistemi sanitari.

La crescente prevalenza dell’ipertensione deve certamente essere attribuita all’esplosione demografica degli ultimi decenni, ma anche all'invecchiamento della popolazione e, soprattutto, al dilagare dei fattori comportamentali di rischio, come la dieta malsana, il consumo nocivo di alcol, la mancanza di attività fisica, l’eccesso di peso e l'esposizione allo stress persistente. In effetti, le conseguenze negative dell’ipertensione sulla salute sono aggravate da altri fattori di rischio concomitanti nel malato con aumento delle probabilità di un attacco di cuore, d’ictus e dell’insufficienza renale. Questi fattori di rischio sono soprattutto l'uso del tabacco, l'obesità, il colesterolo alto e il diabete mellito. Nel 2008 un miliardo di persone erano fumatori e dal 1980 la prevalenza globale dell'obesità era quasi raddoppiata. Negli adulti oltre i venticinque anni la prevalenza globale del colesterolo alto era del 39% e quella del diabete del 10%. L'uso di tabacco, l’alimentazione scorretta, l’uso dannoso dell’alcool e l’inattività fisica erano anche i principali fattori comportamentali di rischio di tutte le principali malattie non trasmissibili, vale a dire di quella cardiovascolare, del diabete, dell’insufficienza respiratoria cronica e del cancro. Questi dati portavano a considerare che laddove non si fosse intervenuto in modo appropriato, si sarebbe dovuta ottenere un’ascesa continua dei decessi legati a queste malattie. Peraltro, è importante notare che il 90-95% dei casi dell’ipertensione arteriosa essenziale dipende da una cattiva alimentazione, dal sovrappeso e dall’obesità e dalla scarsa attività fisica. L’abitudine al fumo può poi aggravare ulteriormente la condizione. In effetti, solo nel 5-10% dei casi l’ipertensione è secondaria a una malattia del sistema endocrino o dei reni o dovuta all’assunzione di farmaci. In altri casi particolari l’ipertensione può anche comparire durante la gravidanza e complicarla, come nella preeclampsia e nell’eclampsia.
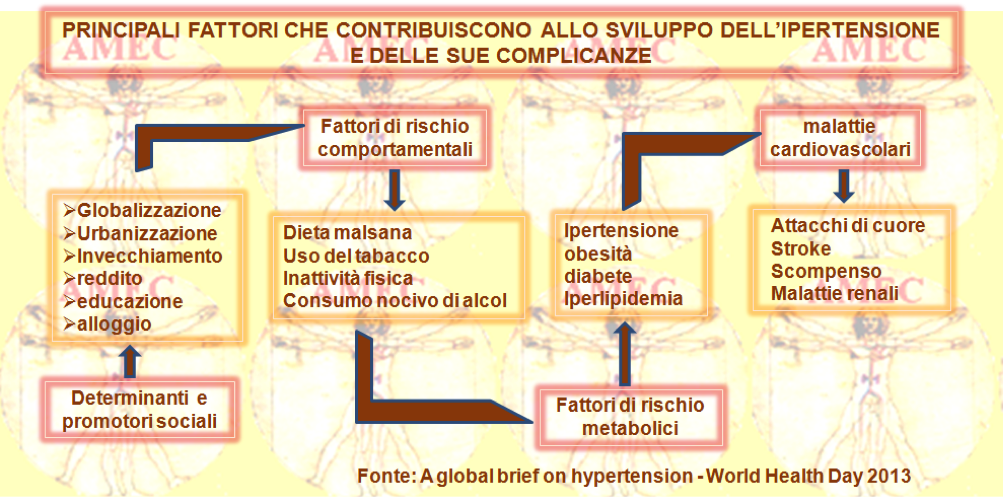
Come annunciato, i risultati devono considerarsi sempre in crescita in rapporto all’aumento numerico progressivo della popolazione mondiale e alla sua maggiore longevità. In tal modo, è stato previsto che il numero annuale dei decessi a causa delle malattie cardiovascolari aumenterà nel 2030 dai diciassette milioni del 2008 ai venticinque.
Come conseguenza di queste tendenze, si prevede che il numero totale dei decessi annui per le malattie non trasmissibili raggiunga entro il 2030 i cinquantacinque milioni, mentre quelli annuali per le malattie infettive nei prossimi venti anni diminuiscano. È da notare, peraltro, come nel 2008 circa l'80% di tutti i decessi per le malattie non trasmissibili, pari a ventinove milioni, si sia verificato nei paesi a basso e medio reddito. Una percentuale più elevata, pari al 48%, era stimata per i paesi a basso e medio reddito in persone di età inferiore ai settanta anni, rispetto al 26% dei paesi ad alto reddito e a una media globale del 44%. Tali tassi di mortalità prematura per malattie non trasmissibili sollevano, invero, considerazioni importanti. Sta di fatto che nell’Africa sub-sahariana, nell’Europa orientale e in alcune parti dell'Asia la probabilità di morire tra i trenta e i settanta anni a causa di una malattia non trasmissibile è la più alta. In particolare, all’aumento della pressione arteriosa è attribuito il 13% delle morti globali, mentre il 9% al consumo di tabacco, il 6% alla glicemia alta, il 6% all’inattività fisica e il 5% al sovrappeso o all’obesità. L’alta pressione sanguigna avrebbe, inoltre, determinato il 51% dei decessi per ictus e il 45% di quelli per malattia coronarica. Pur tuttavia, la pressione sanguigna media è diminuita drasticamente in quasi tutti i paesi ad alto reddito. Negli Stati Uniti, ad esempio, nei maschi la media standardizzata per età della pressione sistolica è scesa dai 131 millimetri Hg (95% intervallo d’incertezza 127-135) del 1980 ai 123 (120-127) del 2008, mentre nelle femmine dai 125 mm Hg (121-130) ai 118 (115-122). Al contrario, la pressione arteriosa media è rimasta stabile o è aumentata nella maggior parte dei paesi africani. Sta di fatto che oggi, la pressione sanguigna media rimane molto elevata in molti paesi africani e in alcuni europei.
Daniel J Corsi dell’University of Bristol, United Kingdom e collaboratori hanno condotto lo studio PURE (Prospective Urban Rural Epidemiology) per rilevare le associazioni tra i fattori genetici, ambientali, comportamentali e sociali delle malattie cardiovascolari in diciassette paesi (American heart journal 10/2013; 166(4):636-646.e4). Lo studio ha mirato a valutare la prevalenza, la consapevolezza e il controllo dell'ipertensione in tutto il mondo con la misurazione della pressione arteriosa a 153.000 persone provenienti da 528 comunità urbane e rurali in diciassette paesi dei cinque continenti. In particolare sono stati interessati Argentina, Brasile, Canada, Cile, Cina, Colombia, India, Iran, Polonia, Africa meridionale, Svezia, Tanzania, Tailandia, Emirati Arabi Uniti, Zimbabwe. Paesi che rappresentano tutte le principali regioni del mondo.
Tutto ciò nell’ipotesi che il disadattamento dell’urbanizzazione con la maggiore assunzione di energia e la diminuzione del dispendio energetico fosse la causa più immediata dell’obesità e del consequenziale trascinamento degli altri principali fattori di rischio tradizionali, come la dislipidemia, l’alterazione glicemica, l’ipertensione. È noto, peraltro, che i fattori di rischio interagiscono con quelli genetici e psico-sociali, derivandone un aumento delle malattie cardiovascolari.
L'età media dei partecipanti era di 50,4, il 60% era di sesso femminile e il 46% era derivato dalle comunità rurali. Gli Autori hanno confrontato l'età, il sesso, la sede urbana / rurale, la mortalità e profili formativi dei partecipanti. Hanno selezionato comunità urbane e rurali all'interno dei paesi con un campione di 424.921 adulti di età compresa tra i trentacinque e i settanta anni e i loro membri familiari. La popolazione delle famiglie PURE, rispetto alle statistiche nazionali, era composta di più donne con un rapporto di 95,1 uomini ogni 100 donne, contro i 100,3 ed era più anziana con i 33,1 anni, contro i 27,3. L'età, comunque, aveva una relazione lineare positiva tra le due fonti di dati (r di Pearson = 0,92). Il PURE era per il 59,3% di origine urbana, rispetto a una media del 63,1% dei paesi partecipanti. La distribuzione dell’istruzione aveva una differenza minore del 7% per ogni categoria, anche se le famiglie PURE avevano tipicamente livelli più elevati d’istruzione. Ad esempio, il 37,8% dei membri della famiglia PURE aveva completato l'istruzione secondaria, rispetto al 31,3% dei dati nazionali. I tassi di mortalità annui, aggiustati per l’età, mostravano una correlazione positiva per gli uomini (r = 0.91) e per le donne (r = 0.92), ma erano più bassi nel PURE rispetto alle statistiche nazionali (7,9 per 1000 vs 8,7 per gli uomini, 6,7 vs 8,1 per le donne). Questi risultati, per gli indicatori studiati, indicavano che esistevano differenze modeste tra la popolazione delle famiglie PURE e i dati nazionali. Le differenze, tuttavia, non rischiavano di avere molta influenza nel PURE sulle associazioni derivate dall’esposizione - malattia. Inoltre, le stime d’incidenza del PURE, stratificate in base al sesso e / o alla località urbana / rurale, avrebbero permesso in tutti i paesi validi confronti tra i tassi relativi dei vari esiti cardiovascolari.
In definitiva, i dati dello studio prospettico PURE dimostravano che l'ipertensione era davvero un’epidemia globale, essendo molto diffusa in tutte le comunità del mondo. Rilevavano anche che la consapevolezza della malattia era molto bassa e che, una volta che i pazienti ne erano consapevoli, la maggior parte erano trattati, ma poco controllati. Inoltre, la prevalenza era minore nei paesi a più basso reddito con circa il 30% e più alta con circa il 50% nelle economie a medio-alto reddito. Le economie ad alto e medio-basso reddito avevano un livello intermedio con circa il 40%. Solo il 13% era controllato e soltanto il 30% della popolazione aveva un’ottimale pressione sanguigna, mentre un altro 30% si trovava nell'ambito della preipertensione. Inoltre, solo il 46% del 40% degli ipertesi era consapevole della propria condizione. Il 40% era stato trattato, ma solo il 13% era sotto controllo. Nei paesi a basso reddito si registravano i più alti tassi d’ipertensione nelle aree urbane, rispetto alle rurali. Nei paesi ad alto reddito, invece, questo dato s’invertiva per la maggiore prevalenza nelle comunità rurali.
Gli uomini dei paesi ad alto e medio reddito avevano una maggiore probabilità di essere ipertesi, rispetto alle donne. Nei paesi a basso reddito, invece, le donne mostravano maggiore probabilità di essere ipertese, rispetto agli uomini.
I bassi livelli d’istruzione erano associati con una maggiore prevalenza dell’ipertensione nelle economie ad alto e medio reddito, al contrario dei paesi a basso reddito, dove la malattia era in realtà più comune nelle persone più istruite. La consapevolezza, il trattamento e il controllo erano attraverso tutti i redditi maggiori nelle aree urbane, rispetto alle comunità rurali. Le donne, rispetto agli uomini, avevano, infine, tassi più alti di consapevolezza, di trattamento e di controllo.
L’utilizzo di più farmaci antipertensivi era molto basso, appena il 14%, e in concreto nullo nei paesi a basso reddito.
Dati epidemiologici dell’ipertensione in Italia
Chiara Donfrancesco della Cnesps-Iss, Italy e collaboratori con i risultati dell’Osservatorio epidemiologico cardiovascolare (Oec)/Health Examination Survey (Hes) 2008-2012, relativi all’analisi del 91% dei campioni previsti, mostravano un quadro preoccupante dell’attuale stato di salute e dei fattori di rischio cardiovascolare nella popolazione adulta italiana dai trentacinque ai settantanove anni.

In particolare, la pressione sistolica (PAS) media era negli uomini di 134 mmHg e di 129 nelle donne. I valori, peraltro sempre più alti negli uomini che nelle donne, erano più elevati al Nord e al Sud, rispetto al Centro. Analogo andamento dimostrava la pressione diastolica (PAD). Complessivamente più del 50% degli uomini e più del 40% delle donne erano ipertesi, discostandosi da questi valori con il 38% solo le donne dell’Italia centrale. Nei riguardi del trattamento antipertensivo, poi, gli uomini in cura risultavano in maggiore numero, anche per la prevalenza più sostenuta della malattia. Pur tuttavia, le donne ipertese non trattate erano con il 33% in numero inferiore, rispetto al 43% degli uomini ipertesi senza cura.

Peraltro, nel Sud gli uomini ipertesi in cura erano il 64%, contro il 36% dei non trattati, mentre al Centro e al Nord erano rispettivamente il 56% e il 50%.
Dai dati riportati colpiva l’eccessivo consumo di sale del 60% circa in più dei 5 grammi raccomandati dall’OMS come soglia massima. A tale proposito, bisogna ricordare l’associazione ampiamente documentata tra sale sodico e ipertensione per cui tale dato è stato riconosciuto, almeno in parte, come causa dell’elevata prevalenza dell’ipertensione. Di certo interesse era poi il rilievo della concomitante alta prevalenza dei fattori di rischio in determinate aree geografiche, a conferma della quasi obbligata associazione di essi nello stesso malato, tale da configurare il particolare quadro della sindrome metabolica.
Riguardo all’ultimo decennio, la proporzione delle persone incluse nella categoria normale e nella preipertensione con PAS maggiore o uguale ai 140 mmHg e PAD maggiore o uguale ai novanta mmHg e senza trattamento antiipertensivo era aumentata nelle donne, passando dal 53% del 1998 al 59% del 2008. Negli uomini, invece, non si notavano variazioni significative, rimanendo al 45% in entrambe le rilevazioni. Inoltre, la prevalenza dei soggetti di entrambi i sessi, trattati in modo adeguato, nello stesso periodo era raddoppiata, passando dal 4 allo 11% negli uomini e dal 6 allo 11% nelle donne. Collateralmente era diminuita la percentuale degli ipertesi non trattati. Peraltro, i valori della pressione arteriosa e il trattamento dell’ipertensione erano migliorati negli ultimi dieci anni, indipendentemente dal livello d’istruzione in entrambi i sessi, ma in modo più marcato nelle donne che mostravano già nella prima indagine una condizione migliore.
Pur tuttavia, si tende a ritenere che l’abbassamento della pressione arteriosa, ottenuto oggi giorno tramite il miglioramento dello stile di vita e con il maggior seguito delle cure specifiche, possa essere responsabile della riduzione del 25% della mortalità cardiovascolare. Vi sono, comunque, dati che danno chiara indicazione come negli ultimi dieci anni la pressione media sia diminuita nella popolazione italiana di circa tre mmHg grazie alle azioni di prevenzione intraprese. Tutto ciò porterebbe a considerare una riduzione del 23% degli ictus attesi e del 17% delle malattie cardiovascolari con una prevenzione efficace nel nostro Paese di 40.000 ictus e di circa 60.000 infarti del miocardio.

È bene ricordare, a tal proposito, che la pressione arteriosa è ormai riconosciuta come il fattore di rischio più importante per l’ictus, per l’infarto del miocardio, per le arteriopatie periferiche, per l’insufficienza renale cronica e per la retinopatia. I suoi livelli permettono anche di predire la mortalità totale e la speranza di vita. Vi sono evidenze che indicano come variazioni di dieci mmHg in meno della pressione arteriosa sistolica, o di cinque mmHg della diastolica, possano ridurre del 40% il rischio d’ictus e del 20-25% quello dell’infarto e delle malattie coronariche. In definitiva, portando ai livelli più bassi la pressione arteriosa media nella popolazione si può moderare il rischio d’ictus, d’infarto del miocardio, di altre malattie cardiovascolari ma anche di patologie legate all’invecchiamento, come la demenza e la morte precoce. Non a caso, la pressione arteriosa sistolica rappresenta negli uomini di età dai trentacinque ai sessantanove anni il fattore di maggior peso nel calcolo del rischio cardiovascolare globale, quantificabile a dieci anni nelle carte del rischio.
Recenti raccomandazioni per lo studio e il trattamento dell’ipertensione
Le evidenze accumulate sulla base dei numerosi risultati degli studi sulla diagnosi e il trattamento dell’ipertensione hanno convinto l’ESH (European Society of Hypertension) e l’ESC (European Society of Cardiology) a rilasciare congiuntamente le linee guida 2013 sull'ipertensione (Journal of Hypertension 2013, 31:1281–1357).
Giuseppe Mancia dell’University of Milano-Bicocca, Italy e collaboratori hanno dichiarato che esse rappresentano una continuazione delle precedenti del 2003 e nel 2007. Esse, oltre a offrire i nuovi dati epidemiologici in Europa, differiscono principalmente per:
- Rafforzamento del valore prognostico del HBPM (home blood pressure monitoring) e del suo ruolo importante per la diagnosi e la gestione della malattia, accanto all’ABPM (ambulatory blood pressure monitoring).
- Aggiornamento del significato prognostico della pressione durante il sonno notturno, dell’ipertensione da camice bianco, stimata intorno al 13% (range 9-16%) e pari a circa il 32% (range 25-46%) tra gli ipertesi.
- Aggiornamento del significato prognostico dell’ipertensione mascherata, la cui prevalenza negli studi basati sulla popolazione è stimata intorno al 13% (range 10-17%).
- Ripetizione dell’enfasi sull'integrazione della pressione arteriosa, sui fattori di rischio cardiovascolare, sul danno d'organo asintomatico e sulle complicazioni cliniche per la valutazione complessiva del rischio cardiovascolare.
- Aggiornamento del significato prognostico del danno d'organo asintomatico, compreso quello cardiaco, dei vasi sanguigni, dei reni, dell’occhio e del cervello.
- Riesame del rischio del sovrappeso e del target dell’indice di massa corporea nell’ipertensione.
- Ipertensione nei giovani.
- Inizio del trattamento antipertensivo per altri criteri basati sull’evidenza e l’assenza di trattamento farmacologico nella pressione arteriosa normale/alta.
- Obiettivi dei valori pressori nel trattamento, derivati dai maggiori criteri basati sull’evidenza e unificati per i pazienti a rischio cardiovascolare.
- Approccio libero alla monoterapia iniziale, senza alcuno scopo di classificazione.
- Schema riveduto per le combinazioni farmacologiche.
- Nuovi algoritmi terapeutici per il raggiungimento dell'obiettivo pressorio.
- Sezione estesa sulle strategie terapeutiche per le condizioni speciali.
- Raccomandazioni rivedute per il trattamento dell'ipertensione negli anziani.
- Trattamento farmacologico degli ottuagenari.
- Particolare attenzione e nuovi approcci terapeutici per l’ipertensione resistente
- Maggiore attenzione alla terapia sulla guida del danno d’organo asintomatico.
- Nuovi approcci per la gestione cronica degli ipertesi.
Come nelle precedenti linee guida del 2007, la malattia è classificata in quattro gruppi secondo i valori pressori:
- alta pressione sanguigna normale,
- ipertensione di grado 1,
- ipertensione di grado 2,
- ipertensione di grado 3.

È, comunque, riproposta la raccomandazione di verificare la presenza o l'assenza di altri fattori di rischio cardiovascolare o di danni d'organo / malattia, per adeguare più opportunamente le decisioni del trattamento.
Le nuove linee guida ripresentano le raccomandazioni sullo stile di vita per abbassare la pressione sanguigna e, in particolare, sull'assunzione del sale a circa cinque o sei gr/die, contro i 9 o 12 g usuali. Difatti, una così fatta riduzione può abbassare la pressione sanguigna sistolica di circa uno o 2 mm Hg nei normotesi e di quattro o 5 mm Hg negli ipertesi.
L'indice raccomandato di massa corporea ottimale è inferiore ai 25 kg/m2 e la circonferenza vita ai 102 cm negli uomini e agli ottantotto nelle donne. Il calo di peso di 5 kg è, infatti, in grado di ridurre la pressione sanguigna sistolica di ben quattro millimetri Hg, mentre negli ipertesi l’attività fisica di resistenza aerobica può ridurla di sette.
L’orientamento comune nel prendere decisioni sulle strategie del trattamento deve, comunque, basarsi sul livello complessivo del rischio cardiovascolare del paziente.

È necessario, quindi, un approccio olistico che possa comprendere la valutazione degli altri fattori di rischio cardiovascolare, i danni d'organo asintomatici, la presenza o l’assenza del diabete, della malattia cardiovascolare conclamata, o renale cronica.
La valutazione iniziale di un paziente con ipertensione deve confermare:
- la diagnosi della malattia,
- rilevare le cause di una possibile forma secondaria,
- valutare il rischio cardiovascolare,
- determinare il danno d’organo subclinico,
- stabilire le condizioni concomitanti.
Sono necessari, quindi:
- la misurazione della pressione arteriosa,
- l’anamnesi familiare e personale,
- l’esame fisico,
- le indagini di laboratorio,
- i test più particolari per alcuni pazienti, quando necessari.

Non bisogna dimenticare quanto sia frequente una storia familiare positiva negli ipertesi, la cui ereditabilità nella maggior parte degli studi è stimata tra il trentacinque e il 50%. In effetti, sono conosciute diverse rare forme monogeniche d’ipertensione, come quella da iperaldosteronismo sensibile ai glucocorticoidi e la sindrome di Liddle. In esse la mutazione di un singolo gene spiega pienamente la patogenesi della malattia, dettando la migliore modalità del trattamento. Come in precedenza detto, l'ipertensione essenziale è, invece, una malattia molto eterogenea, con eziologia multifattoriale. Diversi studi hanno indicato in proposito un totale di ventinove polimorfismi nucleotidici singoli, associati con la pressione sistolica e / o diastolica.

In questo periodo, con l’abbandono degli sfigmomanometri a mercurio, si utilizzano dispositivi semiautomatici ascoltatori o oscillometrici che devono essere validati in conformità ai protocolli standard, la cui accuratezza dovrebbe essere controllata periodicamente. Soprattutto in caso di possibile ipotensione ortostatica, come negli anziani e nei diabetici, è bene misurare la pressione arteriosa uno e tre minuti dopo l’assunzione della posizione eretta. Da notare che l’ipotensione ortostatica, definita come una riduzione della pressione arteriosa sistolica superiore a venti mmHg o della diastolica a dieci mmHg nel raggio di tre minuti dalla posizione eretta, ha dimostrato di aggravare la prognosi per eventi di mortalità e di malattie cardiovascolari. Se possibile, è meglio affidasi alla registrazione automatizzata di molteplici letture ambulatoriali con il paziente seduto in una stanza isolata. In tal modo, anche con minori informazioni generali si migliorerebbe la riproducibilità e si otterrebbero valori più vicini a quelli giornalieri dell’ABPM o del HBPM. Pur tuttavia, le misurazioni della pressione arteriosa devono essere sempre associate con quelle della frequenza cardiaca, perché queste ultime a riposo predicono in modo indipendente gli eventi morbosi o fatali cardiovascolari in diverse condizioni, tra cui l'ipertensione.

Crescente è l’interesse nell’ipertensione per la misurazione della pressione arteriosa centrale. Essa, in effetti, rispetto alla misura brachiale, assume un valore predittivo per gli eventi cardiovascolari e per la valutazione dell'effetto differenziale dei farmaci. Tutto ciò in rapporto al fatto che la forma dell'onda della pressione è il risultato della forza in avanti dovuta alla contrazione ventricolare e di quella di rimbalzo delle onde di ritorno. Dovrebbe, quindi, essere analizzata a livello centrale nell’aorta ascendente, rappresentando il carico reale imposto sul cuore, sul cervello, sul rene e sulle grandi arterie. Le onde di ritorno provengono dalla periferia, generate nella progressiva ramificazione dei vasi, soprattutto a livello delle arteriole di resistenza più distali. Sta di fatto che nei vasi rigidi esse hanno un’origine precoce all'interno del ciclo cardiaco per effetto dell’aumento della velocità dell'onda del polso e del sangue che scorre più rapidamente lungo il vaso. Raggiungono, quindi, l'origine dell'aorta prima dell'incisura dicrota dell'onda del polso, sommandosi a quella di flusso che progredisce in senso anterogrado, contribuendo all'aumento del picco sistolico.
Il parametro che quantifica questo fenomeno è l'augmentation index, definito come la differenza tra il secondo e il primo dei picchi sistolici, espresso in percentuale rispetto alla pressione differenziale (sistolica meno diastolica), preferibilmente rettificata dalla frequenza cardiaca. A causa della sovrapposizione variabile dell’onda pressoria d’ingresso e di quella riflessa lungo l'albero arterioso, la sistolica aortica e quelle del polso possono essere diverse da quanto misurato convenzionalmente al braccio.
Pur tuttavia, le attuali linee guida in conformità alle precedenti, pur considerando interessante la misura centrale della pressione per un’analisi meccanicistica in fisiopatologia, farmacologia e in terapia, ribadiscono la necessità di ulteriori studi, prima di raccomandarla come uso clinico di routine. L'unica eccezione può essere riservata, in verità, all’ipertensione sistolica isolata del giovane in cui, a volte, la pressione sistolica a livello brachiale è aumentata in rapporto all’elevata amplificazione dell'onda di pressione centrale, mentre quella centrale è normale.

La misurazione accurata della pressione arteriosa, indipendentemente dalla tecnica impiegata, è requisito essenziale per la gestione appropriata dell’iperteso. Pur tuttavia, l’adozione delle differenti metodologie può permettere una maggiore accuratezza diagnostica e un migliore controllo terapeutico, soprattutto se si ricorre alle forme più adeguate alle specifiche condizioni del malato.

Le linee guida 2013, a tale riguardo, pongono l'accento sull’ABPM (ambulatory blood-pressure monitoring). Il principale vantaggio del monitoraggio della pressione sanguigna out-of-office è che fornisce un gran numero di misure fuori dall'ambiente medico. Inoltre, le misure out-of-office della pressione sanguigna, rispetto a quelle nello studio medico, sono più strettamente correlate al danno d'organo e agli eventi cardiovascolari. Così che, mentre la pressione sanguigna ambulatoriale si pone ancora come il gold standard per la diagnosi della malattia, con le linee guida 2013 le misurazioni out-of-office rientrano nel modello di stratificazione del rischio. I due metodi, quindi, non sono considerati ambivalenti, perché forniscono informazioni diverse e devono, quindi, essere studiati in via complementare.
L’ABPM è eseguita con un dispositivo portatile di misurazione della pressione, di solito sul braccio non dominante, per un periodo di 24-25 ore. Essa, così, offre le informazioni della pressione durante le attività quotidiane e di notte durante il sonno. Il paziente deve impegnarsi nelle normali attività, ma astenersi dall’esercizio fisico intenso. Deve, peraltro, al momento del gonfiaggio della cuffia smettere di muoversi e parlare e mantenere ancora il braccio con il bracciale a livello del cuore. Deve, inoltre, compilare un diario d’informazioni sui sintomi ed eventi che possono influenzare la pressione, oltre che sui tempi di assunzione dei farmaci, dei pasti e di alzata e addormentamento.
Il rapporto della pressione tra quella diurna e notturna è, comunque, un utile indicatore clinico.
La pressione, in effetti, diminuisce normalmente più del 10% di notte, rispetto ai valori diurni. È il così detto effetto dipping, secondo un rapporto inferiore a 0,9, che può definire i soggetti come dipper. Recentemente sono state proposte diverse categorie di tali soggetti:
- con assenza di dipping, cioè con aumento notturno pressorio e rapporto inferiore a 1.0,
- con dipping lieve e rapporto tra 0,9 e 1,0,
- con dipping e rapporto tra 0,8 e 0,9,
- con dipping estremo e rapporto inferiore a 0,8.
I motivi di assenza del dipping possono risiedere nei disturbi del sonno, nell’OSAS (Obstructive Sleep Apnea Syndrome), nell’obesità, nell’assunzione o nell’alta sensibilità al sale, nell’ipotensione ortostatica, nella disfunzione autonomica, nella malattia renale cronica, nella neuropatia diabetica e nella senilità.
Il rapporto tra la pressione notturna/diurna è un predittivo significativo di esito cardiovascolare clinico, ma aggiunge poche informazioni prognostiche oltre lo studio della pressione delle ventiquattro ore. Per quanto riguarda il fenomeno dipping, il dato più consistente è l’associazione inversa tra l’incidenza degli eventi cardiovascolari e il calo pressorio notturno. I dipper estremi, però, possono avere un aumentato rischio d’ictus.

La pressione arteriosa presso l’ambulatorio clinico, per effetto di una risposta di allarme, di ansia e / o di una risposta condizionata all’insolita situazione, è di solito superiore a quella misurata al di fuori di esso. La differenza tra le due misurazioni è di solito indicata come effetto da camice bianco. In effetti, però, l’ipertensione da camice bianco si deve riferire alla condizione in cui il rilievo si ripete in diverse visite, mentre è normale al di fuori dello studio clinico e nell’ABPM o nella HBPM. D’altro canto, la pressione può essere normale nell’ambiente clinico e anormalmente alta al di fuori di esso. In tal caso si tratta dell’ipertensione mascherata. Ovviamente, queste due condizioni sono riservate agli individui non trattati.

Rispetto ai normotesi veri, gli ipertesi da camice bianco hanno:
- una pressione out-of-office superiore,
- un danno d’organo asintomatico con frequenza particolare dell’ipertrofia ventricolare sinistra,
- una presenza quasi obbligata degli altri fattori di rischio metabolici,
- il rischio a lungo termine d’insorgenza del diabete,
- il rischio della progressione dell’ipertensione sostenuta.
Si raccomanda per tali motivi di confermare la diagnosi d’ipertensione da camice bianco entro 3-6 mesi e seguire costantemente questi pazienti.

Per quanto riguarda l’ipertensione mascherata bisogna, invece, considerare quanto diversi siano i fattori che possono alzare la pressione out-of-office, rispetto a quella in ambiente medico.
Essi sono:
- la più giovane età,
- il sesso maschile,
- il fumo,
- il consumo di alcool,
- l'attività fisica,
- l’ipertensione indotta dall’esercizio,
- l’ansia,
- lo stress del lavoro,
- l’obesità,
- il diabete,
- l’insufficienza renale cronica,
- la storia d’ipertensione familiare.
Peraltro, la sua prevalenza è maggiore quando la pressione clinica risiede nella gamma alta-normale. L’ipertensione mascherata, comunque, è frequentemente associata ad altri fattori di rischio, al danno d’organo subclinico, all’aumento del diabete e all’ipertensione sostenuta. Le evidenze derivate dai diversi studi hanno indicato che nell’ipertensione mascherata l'incidenza degli eventi cardiovascolari è circa due volte superiore a quella della normotensione vera e simile a quella dell’ipertensione sostenuta. Inoltre, nei diabetici con l’ipertensione mascherata è presente un aumentato rischio di nefropatia, soprattutto quando l’elevazione pressoria accade durante la notte.

In particolare, le nuove linee guida raccomandano di raggiungere livelli di pressione arteriosa diastolica nei diabetici inferiori agli 85 mm Hg. Per i pazienti sotto gli ottanta anni d’età, invece, il target di pressione sanguigna sistolica dovrebbe essere 140-150 mm Hg, ma in condizioni di buona salute possono mantenersi valori inferiori ai 140 mm Hg. Così pure, per gli ottuagenari è consigliabile valutare le capacità cognitive, oltre alla salute fisica, prima di raggiungere valori inferiori ai 140 mm Hg.

Le linee guida riconfermano anche l'importanza della terapia di combinazione, soprattutto nei casi ad alto rischio di eventi cardiovascolari o con una marcata ipertensione arteriosa basale. Ciò in ragione del fatto che l’attesa dell’efficacia di un solo farmaco potrebbe essere fatale. È consigliato, comunque, un solo farmaco nei pazienti a basso o moderato rischio di eventi cardiovascolari o con lieve ipertensione.
A tale proposito, si afferma che tutte le principali classi dei farmaci antipertensivi (diuretici, beta-bloccanti, calcio-antagonisti, ACE-inibitori, antagonisti del recettore dell'angiotensina), in termini di riduzione degli eventi cardiovascolari, hanno effetti simili. In altri termini, le cinque diverse classi dei farmaci sono tutte consigliate per il controllo dell'ipertensione e per ogni situazione.
In effetti, anche i beta-bloccanti, mal considerati da altri studiosi, hanno un loro ruolo.
Tra le combinazioni preferite sono riportati i diuretici tiazidici con i sartani, con i calcio-antagonisti o con gli ACE-inibitori, oppure i calcio-antagonisti con gli ARB o con gli ACE-inibitori.
Le nuove linee guida ESH / ESC sconsigliano nella pratica clinica il doppio blocco del sistema renina-angiotensina (RAS) con gli ARB, gli ACE-inibitori e gli inibitori diretti della renina. Tale combinazione farmacologica, difatti, è stata facilmente causa d’iperkaliemia, d’ipotensione e d’insufficienza renale. EMA (European Medicines Agency) ha, infatti, recentemente iniziato una propria revisione sulla sicurezza del doppio blocco del RAS in conformità a una meta-analisi 2013 del BMJ che ha dimostrato un aumento del rischio quando sartani e ACE-inibitori erano utilizzati insieme.
Per quanto riguarda la segnalazione del cancro con l’uso degli ARB, il comitato delle linee guida ha inequivocabilmente affermato che un tale rischio è stato smentito dagli studi.
Le linee guida hanno anche affrontato il nuovo aspetto della denervazione renale, in rapida crescita come terapia promettente nell'ipertensione resistente.
I dati attuali, però, non permettono una conclusione definitiva di sicurezza ed efficacia, soprattutto a lungo termine. Bisognerà, infatti, stabilire se le riduzioni della pressione arteriosa conseguiti con questa pratica si possano tradurre in riduzioni certe della morbilità e mortalità cardiovascolare.












.png)





