NOTIZIARIO Luglio 2014 N°7
METFORMINA (GLUCOPHAGE) OBIETTIVO OBESITÀ OLTRE IL DIABETE?
A cura di:
Giuseppe Di Lascio §
Con la collaborazione di:
Notizie storiche e meccanismo d’azione della metformina
La metformina (1,1-dimethylbiguanide hydrochloride) è un agente insulinosensibilizzante con potenti proprietà ipoglicemizzanti. La sua efficacia nel ridurre l'iperglicemia nel diabete di tipo 2 è simile a quella delle sulfoniluree, dei tiazolidinedioni e dell’insulina.
La storia della metformina, e quindi delle biguanidi, risalirebbe al medioevo europeo, quando la capraggine o galega officinalis, pianta della famiglia delle leguminose, amara e impiegata per la fertilizzazione dei terreni e per la pastura delle bestie, incominciò a utilizzarsi per contrastare la poliuria del diabete.

Negli anni ’20 dello scorso secolo, dalla guanidina, suo principio attivo, sono derivati i farmaci con proprietà antidiabetiche e negli anni ’50 la fenformina e la metformina, unico derivato prescritto nel periodo corrente in più di novanta paesi. La sostanza, trascurata per i seguenti due decenni, in cui la ricerca è stata focalizzata sull’insulina e su altri farmaci antidiabetici, nel 1940 riscuoteva nuovo interesse come ipoglicemizzante e nel 1957 veniva testata per la prima volta nel diabete. Nel 1975, di poi, è stata approvata per il trattamento del diabete in Europa e nel 1995 negli Stati Uniti con vasta introduzione nella pratica clinica per le dimostrate capacità come unico farmaco per la prevenzione delle complicanze cardiovascolari del diabete e dei tumori.
A tutto oggi, l’AACE / ACE (American College of Endocrinology/ American Association of Clinical Endocrinologists), l’ADA / EASD (American Diabetes Association/ European Association for the Study of Diabetes) e l’ACP (American College of Physicians), in assenza di controindicazioni, la raccomandano come terapia di prima linea per via orale per il diabete di tipo 2. Peraltro, è usata in combinazione in singole pillole con altri farmaci antidiabetici, come la glipizide e il sitagliptin. Dal 2010 la metformina e la glibenclamide sono gli unici due agenti antidiabetici orali inseriti nelle liste dei farmaci essenziali dell'Organizzazione Mondiale della Sanità. Inoltre, la metformina è diventata anche un importante agente nel trattamento della sindrome dell'ovaio policistico e delle sue complicanze.
Da notare, peraltro, che la terapia di combinazione a base di metformina è spesso superiore a quella con un singolo agente.
Le sue proprietà ipoglicemizzanti sono attribuite principalmente alla soppressione della produzione epatica del glucosio, in particolare della gluconeogenesi epatica, e alla maggiore sensibilità dei tessuti periferici all'insulina. Sebbene l'esatto meccanismo di azione ipoglicemizzante non sia ancora del tutto chiarito, si conviene, comunque, che essa arresti probabilmente i processi ossidativi mitocondriali epatici e che corregga le alterazioni del metabolismo del calcio intracellulare nei tessuti insulinosensibili (fegato, muscolo scheletrico e adipociti) e nel tessuto cardiovascolare.

Oggi giorno in Europa è il secondo antidiabetico orale più prescritto, essendo usato nel 40% dei casi in monoterapia e nel rimanente sessanta in associazione con le sulfoniluree.
In definitiva, quindi, la metformina, originariamente venduta come glucofage, è, come già accennato, un antidiabetico orale della classe delle biguanidi. È il farmaco di prima scelta per il trattamento del diabete di tipo 2, ma attualmente è consigliato anche in soggetti in sovrappeso e obesi con funzione renale normale. Il suo uso nel diabete gestazionale è limitato per problemi di sicurezza. È utilizzato anche nel trattamento della sindrome dell'ovaio policistico ed è stato studiato per altre malattie in cui la resistenza all'insulina può costituire un fattore importante. A tuttora, è considerato l'unico antidiabetico con dimostrate proprietà di prevenire le complicanze cardiovascolari del diabete. Contribuisce a ridurre i livelli delle LDL colesterolo e dei trigliceridi e non provoca aumento del peso corporeo.
Può provocare disturbi gastrointestinali e anche ipoglicemia. Somministrato impropriamente e in eccesso, può essere causa di acidosi lattica.
La metformina rappresenta, in ultima analisi, il gold standard per la terapia di prima linea del diabete di tipo 2, specie se l’alternativa è una sulfonilurea. Il farmaco arresta la gluconeogenesi epatica e aumenta la risposta all'insulina, mentre, ad esempio, le sulfoniluree stimolano il pancreas a produrre maggiori quantità d’insulina. In tutto questo bisogna considerare anche le complicanze a lungo termine del diabete, che includono un aumento del rischio di problemi cardiovascolari come le malattie cardiache e l’ictus, riducendo, anche di dieci anni rispetto alle persone senza la malattia, l'aspettativa di vita delle persone. Già nel 1998 l’ampio studio clinico randomizzato UKPDS 34 (UK Prospective Diabetes Study: Lancet. 1998;352:854–865) riferiva che la metformina in combinazione con la dieta riduceva di circa un terzo la mortalità per tutte le cause nei pazienti in sovrappeso con diabete di tipo 2, rispetto al solo controllo dietetico. Tuttavia, lo studio segnalava anche un aumento della mortalità nei pazienti non in sovrappeso che avevano assunto metformina combinata alla sulfanilurea, rispetto a quelli con solo quest’ultima. Il risultato fu ritenuto non significativo e da allora in gran parte ignorato.
In rapporto a quanto premesso, Rémy Boussageon dell’Université Claude Bernard Lyon, France e collaboratori hanno effettuato una meta-analisi per rivalutare il rapporto rischio-beneficio della metformina nel trattamento dei pazienti con diabete di tipo 2 (PLoS Med. Apr 2012; 9(4): e1001204).
Gli Autori hanno, così, fatto una ricerca bibliografica cercando gli endpoint primari della mortalità per tutte le cause e di quella cardiovascolare. Gli endpoint secondari includevano tutti gli infarti miocardici, tutti gli ictus, l’insufficienza cardiaca congestizia, la malattia vascolare periferica, le amputazioni delle gambe e le complicanze microvascolari. Selezionavano, quindi, tredici studi randomizzati e controllati con 13.110 pazienti, di cui 9.560 con metformina e 3550 con trattamento convenzionale o placebo.
La metformina non influenzava significativamente i risultati principali della mortalità per tutte le cause con un rapporto di rischio (RR) = 0.99 (95% IC: 0,75-1,31) e della mortalità cardiovascolare con RR = 1.05 (IC 95%: 0,67-1,64). Anche gli esiti secondari non erano influenzati dal trattamento con metformina: tutti gli infarti miocardici con RR = 0.90 (IC 95%: 0,74-1,09), tutti gli ictus con RR = 0.76 (IC 95%: 0,51-1,14), l’insufficienza cardiaca con RR = 1,03 (95% IC: 0,67-1,59), la malattia vascolare periferica con RR = 0.90 (IC 95%: 0,46-1,78), le amputazioni delle gambe con RR = 1.04 (IC 95%: 0,44-2,44) e le complicanze microvascolari con RR = 0.83 (IC 95%: 0,59-1,17).
In conclusione, la metformina, anche se considerata il gold standard della terapia antidiabetica, non faceva rilevare un rapporto rischio / beneficio certo. Gli Autori affermavano, quindi, di non poter escludere una riduzione del 25% o un aumento del 31% della mortalità per tutte le cause. Così pure, dichiaravano di non poter escludere una riduzione del 33% o un aumento del 64% nella mortalità cardiovascolare.
Sull’efficacia della metformina nell'obesità e diabete
La metformina ha dimostrato, invero, di contrastare l'aumento del peso, l’iperinsulinemia, l’iperglicemia e, quindi, il diabete di tipo 2, ma anche di ritardare la progressione della ridotta tolleranza al glucosio al diabete franco nei soggetti con assenza della malattia. Queste proprietà hanno stimolato l’aumento dell'uso della metformina negli obesi con iperinsulinemia, soprattutto pediatrici.
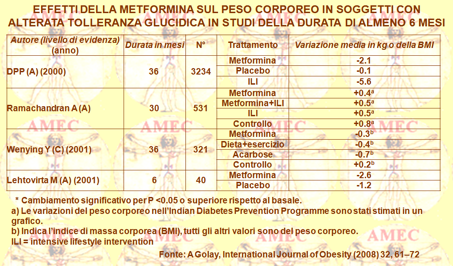
Knowler WC della George Washington University e collaboratori, nell’ipotesi che le variazioni di alcuni fattori di rischio, quali le elevate concentrazioni plasmatiche di glucosio a digiuno e dopo carico orale, il sovrappeso e lo stile di vita sedentario fossero potenzialmente reversibili, hanno applicato un programma di stile vita o di somministrazione di metformina a scopo di prevenire o ritardare lo sviluppo del diabete (N Engl J Med. 2002 Feb 7;346(6):393-403). Hanno, così, reclutato 3.234 non diabetici con elevate concentrazioni di glucosio plasmatico a digiuno e dopo carico, nel 68% donne e nel 45% membri di gruppi minoritari. I partecipanti hanno ricevuto in modo casuale metformina 850 mg due volte il giorno, oppure hanno seguito uno stile di vita di almeno 150 minuti di attività fisica a settimana con l’obiettivo di una perdita di peso minima del 7%. L'età media dei partecipanti era di cinquantuno anni e il valore medio dell’indice di massa corporea 34,0. Dopo un follow-up medio di 2,8 anni, l'incidenza del diabete era 11.0, 7.8, e 4.8 casi per 100 persone-anno rispettivamente nei gruppi placebo, metformina e stile di vita. L'intervento dello stile di vita, peraltro, ne riduceva l'incidenza del 58% (IC 95%, dal 48 a 66%) e la metformina del 31% (IC 95% dal 17 al 43%), rispetto al placebo, essendo, quindi, il primo significativamente più efficace della seconda. Per prevenire un caso di diabete nel corso di un periodo di tre anni, 6,9 persone avrebbero dovuto partecipare al programma d’intervento dello stile di vita, mentre 13,9 avrebbero dovuto ricevere la metformina.
In conclusione, il cambiare lo stile di vita e il trattamento con metformina inducevano la riduzione dell'incidenza del diabete nei soggetti ad alto rischio, dimostrandosi il primo più efficace della seconda.
In seguito, gli Autori (The Lancet, Volume 374, Issue 9702, Pages 1677 - 1686, 14 November 2009) hanno inteso esaminare la persistenza degli effetti a lungo termine del DPP (Diabetes Prevention Program), iscrivendo 2.766 degli originari 3.150 (88%) partecipanti per un successivo follow-up medio di 5,7 anni (IQR 5,5 -5 · 8). Gli Autori hanno, così, formato un gruppo di 910 soggetti assegnati allo stile di vita e un altro di 924 alla metformina. Un terzo gruppo di 932 persone componeva quello placebo. L'esito primario era lo sviluppo del diabete, secondo i criteri dell'American Diabetes Association. L'analisi era intention-to-treat. Durante i dieci anni (IQR 9,0 -10 · 5) di follow-up dalla randomizzazione del DPP, il gruppo originale con lo stile di vita calava di peso, per poi riprenderlo in parte. Con la metformina, invece, si manteneva la modesta perdita di peso. Nel corso del DPP il tasso d’incidenza del diabete era di 4,8 casi per 100 anni-persona (IC 95%: 4,1 -5 · 7) nel gruppo intensivo dello stile di vita, in quello della metformina 7,8 (6,8 -8 · 8) e in quello del placebo 11.0 (9.8 -12 · 3). Il tasso d’incidenza del diabete era simile tra i gruppi di trattamento: 5,9 per 100 anni-persona (5,1 -6 · 8) per lo stile di vita, 4,9 (4.2 -5 · 7) per la metformina e 5.6 (4.8 -6 · 5) per il placebo. L'incidenza del diabete nei dieci anni dalla randomizzazione del DPP era ridotta del 34% (24-42), rispetto al placebo nel gruppo dello stile di vita e del 18% (7-28) nel gruppo della metformina.
In conclusione, durante il follow-up del DPP l'incidenza negli originari gruppi del placebo e della metformina scendeva a eguagliare quella del gruppo originario dello stile di vita, ma quella cumulativa del diabete rimaneva più bassa in quest’ultimo. Peraltro, la prevenzione o il differimento del diabete con l’intervento dello stile di vita o della metformina poteva persistere per almeno dieci anni.
Min Hae Park della London School of Hygiene and Tropical Medicine, London, U.K e collaboratori, per riassumere l'efficacia della metformina nel ridurre la BMI e il rischio cardiometabolico nell’obesità infantile in assenza di diabete, hanno condotto una revisione sistematica e una meta-analisi in letteratura degli studi randomizzati e controllati (RCT) in doppio cieco della durata eguale o superiore a sei mesi (Diabetes Care September 2009 vol. 32 no. 9 1743-1745). Nei cinque studi selezionati con 320 soggetti, la metformina riduceva la BMI di 1,42 kg/m2 (IC 95% 0,83-2,02) e il punteggio dell’HOMA-IR (homeostasis model assessment insulin of resistance) di 2,01 (IC 95% 0,75-3,26), rispetto al placebo.
In conclusione, il farmaco sembrava nel breve termine moderatamente efficace nel ridurre la BMI e l’insulino-resistenza nei bambini e adolescenti obesi e iperinsulinemici.
Dati recenti di epidemiologia del diabete e dell’obesità in Italia
La relazione del Ministero della Salute sullo Stato Sanitario dell’Italia del 2009-2010 ha indicato che la prevalenza del diabete negli adulti ha segnato nell’ultimo decennio un progressivo aumento.
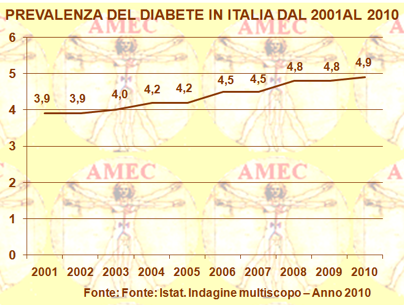
Difatti, dal 2001 al 2010 la percentuale si è spostata dal 3,9% al 4,9% della popolazione di cui il 5,2% per le donne e il 4,5% per gli uomini. Ciò ha coinvolto circa 3.000.000 di persone. Peraltro, aumentando con gli anni di vita la prevalenza della malattia, si sono raggiunti valori del 19,8% all’età di settantacinque anni e oltre. Inoltre, nei riguardi del sesso gli uomini hanno segnato una maggiore prevalenza tra i diciotto e i sessantaquattro anni, mentre le donne oltre i sessantacinque.
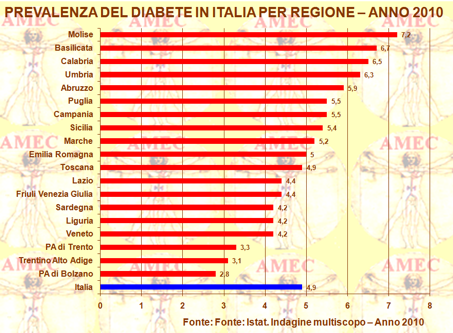
In rapporto alla distribuzione geografica, nel Sud e nelle isole la malattia ha toccato la prevalenza più alta con valori del 5,6%, mentre nel centro è stata del 4,8% e nel Nord del 4,4%.
A questi dati preoccupanti la relazione del Ministero della Salute aggiungeva i risultati poco incoraggianti dell’assistenza ai diabetici. I seguenti dati erano, in effetti, a prova di tutto ciò:
- Il 73% presentava almeno uno dei principali fattori di rischio per le complicanze e più precisamente il 54%, l’ipertensione, il 44%, l’ipercolesterolemia, il 32%, l’obesità e più del 42% ne aveva almeno due.
- Il 14% dei casi con ipertensione e il 49% di quelli con ipercolesterolemia non erano trattati e solo poco più della metà degli obesi, quasi tutti invitati a dimagrire, faceva qualcosa per ridurre l’eccesso ponderale.
- Il 27% dei pazienti continuava a fumare e quasi uno su tre era sedentario.
- Meno del 50% dei malati si era sottoposto nell’ultimo semestre ad almeno un controllo approfondito del medico di fiducia o dello specialista diabetologo.
- Soltanto il 58% dei malati aveva eseguito un esame del fondo oculare e solo il 42% aveva ricevuto la vaccinazione antinfluenzale nell’ultimo anno.
- Solo due su tre persone intervistate avevano notizia dell’emoglobina glicosilata, HbA1c, il test più importante per il monitoraggio del controllo glicemico, e, fra di essi solo il 66% negli ultimi quattro mesi aveva eseguito, come previsto dalle linee guida, l’esame.
I dati, peraltro, riportavano una prevalenza maggiore in rapporto diretto alla difficoltà economica e all’eccedenza ponderale e in forma inversa al grado del titolo di studio.
In particolare, i dati Istat 2009-2010 nella popolazione adulta hanno stimato la presenza di circa sei milioni di persone adulte obese. E, difatti, insieme al diabete preoccupante è stato il rilievo dell’aumento progressivo dell’obesità nella popolazione italiana, anche in relazione della diretta correlazione tra le due malattie.
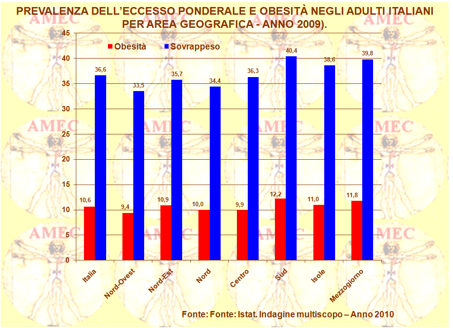
L’Istat, per il 2009 ha rilevato in Italia la percentuale del 36,6% di sovrappeso tra gli adulti e in particolare del 45,6% nei maschi e del 28,1% nelle femmine. L’obesità era pari al 10,6%, 11,6% nei maschi e 9,5% nelle femmine. Anche in questo caso la percentuale più alta delle persone obese e in sovrappeso era appannaggio del Sud e delle Isole con lo 11,8% e il 39,8% rispettivamente.
Inoltre, la proporzione delle persone in eccesso di peso mostrava un aumento fino ai settantacinque anni di età, segnando il 60% in quest’ultima fascia. In seguito, si rilevava una diminuzione tra i settantacinque e gli ottantaquattro anni, in cui era il 53% e ancor di più negli ultra 85enni con il 42%.
Peraltro, in Italia come in tutti i Paesi industrializzati si configura da qualche tempo il più rilevante problema dell’obesità infantile. In effetti, l’obesità pediatrica in questi Paesi, ma anche in quelli che via via assumono lo stile di vita occidentale, si registra dagli ultimi trent’anni un incremento della prevalenza in intensità superiore a quella degli adulti. In particolare, l’Italia è risultata la nazione europea con il più alto tasso di prevalenza di eccesso ponderale infantile - adolescenziale, superando una percentuale complessiva del 30%. In effetti, insieme alla Spagna e alla Grecia ha raggiunto il primo posto nella classifica europea con circa un terzo dei bambini dai sette agli undici anni in stato di obesità o di sovrappeso. Da notare anche che questi soggetti hanno il 70% di probabilità di rimanere tali anche nella vita da adulti. Riguardo, poi, alla distribuzione regionale del sovrappeso e dell’obesità dei bambini, come per gli adulti, la prevalenza dell’eccesso di peso/obesità aumenta dal meridione al settentrione dell’Italia con cifre complessive che superano il milione. Alcune regioni italiane, come la Valle d’Aosta e il Trentino Alto Adige, hanno fatto rilevare il tasso più basso rispetto a quello più alto di altre, come la Campania, l’Abruzzo e la Calabria.
La metformina nel trattamento del sovrappeso e dell’obesità degli adulti
Il peso del corpo di una persona dipende, senz’altro, da una combinazione di fattori genetici, metabolici, comportamentali, ambientali, culturali e socio-economici. Sta di fatto che un elevato BMI aumenta la prevalenza di diverse malattie, come il diabete mellito tipo 2, l’ipertensione, le cardiopatie, l’ictus, l’osteoartrosi, i disturbi del tratto respiratorio, la litiasi biliare, alcuni tipi di cancro, i disordini psicologici e anche la mortalità.

Sono disponibili in questo periodo molte opzioni di trattamento per il sovrappeso e l’obesità degli adulti, come le strategie comportamentali, i farmaci e la chirurgia bariatrica per i casi a maggior rischio. La metformina si è ormai posta tra i farmaci approvati per condizioni diverse. Essa, difatti, sopprime la produzione endogena di glucosio e può anche agire come un sensibilizzante all’insulina. Aiuta anche i pazienti diabetici a perdere peso o, comunque, a mantenerne la stabilità. Il farmaco ha ottenuto anche il riconoscimento di effetto nelle pazienti con sindrome dell'ovaio policistico in cui il suo uso ha comportato la riduzione del peso delle pazienti.
Peraltro, la problematica del sovrappeso o dell’obesità è un aspetto importante nella gestione complessiva del diabete. A tale proposito, sono state individuate diverse classi di farmaci antidiabetici orali associate a un aumento del peso corporeo, come la stessa insulina, i secretagoghi dell'insulina (sulfoniluree e meglitinidi) e i tiazolidinedioni (TZD). Gli agenti di nuova concezione, che agiscono attraverso il sistema ormonale delle incretine, mantengono, invece, una posizione neutrale nei riguardi del peso corporeo o ne promuovono la perdita. Pur tuttavia, questi farmaci non sono omologati per l'uso di prima linea in alcune aree del mondo, compresa l'Europa. Due classi di farmaci antidiabetici orali, comunque, non sono state associate all’aumento del peso: le biguanidi, di cui metformina è ora effettivamente l'unico rappresentante, e gli inibitori della α-glucosidasi. In effetti, le linee guida globali attuali per la gestione del diabete di tipo 2 raccomandano la metformina come terapia farmacologica iniziale per tutti i pazienti e anche sostengono il suo uso di prima linea per i casi non in sovrappeso con l'adozione concomitante delle modifiche dello stile di vita.
Kara M. Levri dell’University of Pittsburgh Medical Center e collaboratori hanno condotto una revisione sistematica della letteratura in materia di metformina e perdita di peso nei pazienti senza diabete o PCOS (polycystic ovary syndrome). A conoscenza degli Autori questa era la prima revisione sistematica su tale argomento. (Ann Fam Med September 1, 2005 vol. 3 no. 5 457-461).

I criteri d’inclusione bibliografica erano: la presenza dell’obesità o del sovrappeso, determinati con la BMI di 25 kg/m2 o superiore o la WHR (waist-to-hip ratio) maggiore di 0,8, l'uso della metformina, l’età compresa tra i diciotto anni o più. I criteri di esclusione erano la diagnosi del diabete mellito, la sindrome dell'ovaio policistico o suoi descrittori, l’infezione da virus dell'immunodeficienza umana e l’uso concomitante dei farmaci antipsicotici. I trial erano classificati su una scala Jadad di undici punti, selezionando solo gli studi controllati e randomizzati in cieco. Gli esiti primari misurati erano i cambiamenti della BMI, del WHR e del peso.
Nove studi clinici soddisfacevano i criteri di validità, di cui quattro avevano utilizzato il parametro del rapporto vita-fianchi, otto il peso e tre includevano la BMI. Due dei nove studi rilevavano una piccola riduzione del WHR.
In conclusione, non vi era una sufficiente evidenza per l'uso della metformina nel trattamento del sovrappeso o dell’obesità degli adulti senza diabete mellito o sindrome dell'ovaio policistico. Gli Autori, pertanto stimolavano successive ricerche nei meriti.
A Golay del Geneva University Hospital, Switzerland ha preso in considerazione il ruolo del sovrappeso e dell'obesità nella patogenesi delle alterazioni glicemiche, rivisitando nella letteratura gli effetti della metformina sul peso corporeo e sull’adiposità (International Journal of Obesity (2008) 32, 61–72).

I rilievi emersi dallo studio dell’Autore evidenziavano che la metformina nel corso di circa cinque decenni di uso clinico era stata valutata in centinaia di studi clinici in diverse popolazioni di pazienti.

La sua revisione riassumeva, quindi, gli effetti del farmaco sul peso corporeo, con particolare riferimento agli studi di durata più lunga, almeno di sei mesi, giacché sia il diabete e sia l'obesità sono condizioni a lungo termine. Circa nella metà degli studi nei diabetici di tipo 2 la metformina dimostrava una significativa perdita di peso rispetto al basale o in confronto con altri farmaci, anche se le analisi riassuntive di tutti i casi non suggerivano nessun effetto significativo rispetto al placebo.
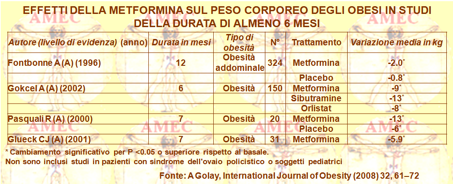
Analogamente, la metformina mostrava di indurre la perdita di peso nelle popolazioni di obesi non diabetici, ma la quantità di studi di lunga durata in questa popolazione erano scarsi. Peraltro, la metformina sembrava attenuare gli effetti negativi sul peso corporeo, prodotti dell’insulina.
In conclusione, i dati della ricerca portavano l’Autore ad affermare che gli effetti di neutralità o di perdita del peso corporeo con la metformina costituivano un vantaggio terapeutico nella gestione del diabete, rispetto agli altri trattamenti antidiabetici orali di prima linea che spesso promuovono clinicamente un significativo aumento di peso.
In seguito, per loro conto Desilets AR del Massachusetts College of Pharmacy and Health Sciences-Worcester/Manchester, USA e collaboratori hanno valutato l'efficacia e la sicurezza della metformina nella gestione del peso nei pazienti in sovrappeso e obesi senza diabete di tipo 2 (Ann Pharmacother. 2008 Jun;42(6):817-26). Gli Autori hanno, così, analizzato criticamente dalla letteratura tutti gli articoli rilevanti sull’argomento che avessero valutato gli effetti della metformina sul peso nei soggetti obesi o in sovrappeso.
La metformina si poneva come farmaco di prima linea nella terapia farmacologica del sovrappeso o obesità con diabete di tipo 2, con benefici effetti sul peso. Molteplici studi avevano valutato l'effetto del farmaco sul peso e su altri parametri metabolici in adulti e adolescenti senza diabete. Cinque dei dodici trial sugli adulti avevano analizzato la perdita del peso come endpoint primario e in quattro di essi si dimostrava una significativa riduzione. Tuttavia, i trial erano di piccole dimensioni e con debole progettazione. La riduzione del peso era, invece, significativa in cinque dei sei studi sugli adolescenti. Allo stesso modo, però, questi erano limitati da un disegno debole e dalla piccola popolazione dei pazienti. I parametri fisici e metabolici, come la pressione arteriosa, la circonferenza vita, i parametri del colesterolo, i livelli dell’insulina / glucosio, spesso mostravano risultati variabili. Pur tuttavia, la metformina era ben tollerata e gli effetti indesiderati più frequentemente riportati erano quelli gastrointestinali.
In conclusione, gli effetti della perdita di peso con la metformina negli adulti e negli adolescenti in sovrappeso o obesi senza diabete apparivano promettenti. Tuttavia, gli studi erano limitati dalle piccole dimensioni del numero dei pazienti e dalla progettazione debole. Gli Autori consideravano, quindi, che la metformina avrebbe potuto avere anche un effetto positivo sui parametri antropometrici e metabolici, come la circonferenza della vita, i livelli dell’insulina, del glucosio e dei trigliceridi. Pertanto, ulteriori ricerche che avessero dovuto coinvolgere sperimentazioni su più larga scala con la valutazione della perdita di peso, come outcome primario, avrebbero potuto stabilire con fermezza il ruolo della metformina in questa popolazione.
Seifarth C della Practice for Endocrinology, Regensburg, Germany e collaboratori, riconoscendo inconcludenti i risultati degli studi sull'efficacia della metformina per il trattamento dell'obesità, hanno voluto esaminare questo dato in pazienti obesi e in sovrappeso nei riguardi del loro grado d’insulino-resistenza (Exp Clin Endocrinol Diabetes. 2013 Jan;121(1):27-31).
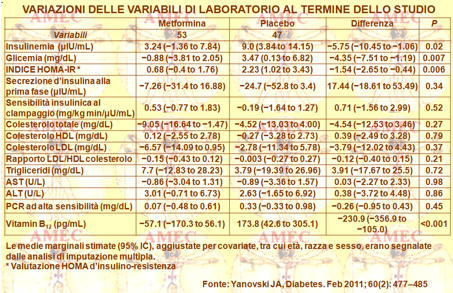
Gli Autori hanno, così, trattato 154 pazienti consecutivi con un indice di massa corporea ≥ 27 kg / m2 in regime ambulatoriale per oltre sei mesi con metformina fino a un dosaggio di 2.500 mg il giorno. Inoltre, hanno incluso quarantacinque pazienti non trattati come controlli. I partecipanti allo studio erano monitorati per variazioni di peso per più di sei mesi. Prima del trattamento era determinata la sensibilità all'insulina in tutti i pazienti calcolando l'indice HOMA e quello di Matsuda dopo i 75 g del test di tolleranza al glucosio orale.
La perdita media del peso nel gruppo trattato con metformina era di 5,8 ± 7,0 kg (5,6 ± 6,5%). I controlli non trattati guadagnavano in media, invece, 0,8 ± 3,5 kg (0,8 ± 3,7%). I pazienti con marcata resistenza all'insulina perdevano peso in modo significativamente maggiore rispetto a quelli sensibili. Peraltro, la percentuale di perdita di peso era indipendente dall'età, dal sesso o dalla BMI.
In conclusione, la metformina si dimostrava un farmaco ambulatoriale efficace per ridurre il peso nei pazienti in sovrappeso e obesi sia resistenti e sia sensibili all’insulina.
Effetti della metformina nei bambini obesi
È noto oramai che nei bambini e adolescenti obesi l’insulino-resistenza, l’alterata glicemia a digiuno, la bassa tolleranza al glucosio, la dislipidemia e l’ipertensione tendono a verificarsi con maggiore frequenza. Inoltre, si associano anche diverse condizioni patologiche, come i problemi della funzione polmonare, la steatosi epatica, l’apnea del sonno e le complicazioni ortopediche. Queste condizioni mediche spesso continuano nell’età adulta e si traducono in una sostanziale morbilità somatica e psicosociale con difetti nel rendimento scolastico o nella produttività lavorativa.
Gli attuali trattamenti principali per l'obesità sono lo stile di vita, i farmaci e gli interventi chirurgici. Il cambiamento dello stile di vita è in grado, in effetti, di produrre una significativa perdita d peso nei bambini e negli adolescenti. Tuttavia, l'efficacia dei programmi d’intervento sull’indice di massa corporea (BMI) e su tutte le complicazioni a lungo termine sono ancora discutibili, dovendo tener in considerazione per questo gruppo di pazienti l'elevato drop out e la frequente ricaduta dell’obesità. Pertanto, nella pratica clinica la disponibilità di un agente farmacologico al trattamento convenzionale è spesso considerata molto opportuna. A tale proposito, sono stati studiati tre agenti: l’orlistat, inibitore della lipasi gastrointestinale, la sibutramina, inibitore della ricaptazione della serotonina e noradrenalina e la metformina, agente sensibilizzante all’insulina. Pur tuttavia, pur avendo dimostrato sia l’orlistat e sia la sibutramina di avere un effetto nel ridurre la BMI assoluta nei bambini e negli adolescenti, gli effetti avversi farmaco-correlati, come la tachicardia, l’ipertensione, le aritmie e i disturbi del tratto gastro-intestinale, occorrono di frequente.
Per contro, la metformina si è imposta negli adolescenti obesi per la sua efficacia nell’iperinsulinemia, dimostrandosi moderatamente efficace nel ridurre anche la BMI nel breve termine, in meno di sei mesi.
In definitiva, i benefici osservati nell’uso della metformina negli adulti hanno portato a un maggiore uso off-label di essa nei bambini e negli adolescenti obesi con e anche senza insulino-resistenza, pur se i risultati in questo gruppo di pazienti siano stati ancora scarsi.
In conclusione, l'obesità in età adolescenziale è in rapido aumento, con numerose e gravi sequele mediche e psicosociali. Al trattamento standard, fondato sul cambiamento dello stile di vita, va radicandosi quello dell’uso della metformina, nonostante la mancanza di prove adeguate randomizzate sulla sua efficacia e sicurezza, in particolare in rapporto al suo trattamento prolungato.
Min Hae Park della London School of Hygiene and Tropical Medicine, U.K e collaboratori hanno effettuato una revisione sistematica e una meta-analisi degli studi randomizzati e controllati in doppio cieco di durata ≥ 6 mesi in soggetti obesi di età ≤ 19 anni senza diabete con l’obiettivo primario dei cambiamenti della BMI e delle misure della sensibilità all'insulina (Diabetes Care. Sep 2009; 32(9): 1743–1745)
Cinque studi incontravano i criteri d’inclusione con 320 individui. Rispetto al placebo, la metformina riduceva la BMI per 1,42 kg/m2 (IC 95% 0,83-2,02) e il punteggio dell’HOMA-IR (Homeostasis Model Assessment Insulin of Resistance) per 2,01 (95% CI 0,75-3,26).
In conclusione, la metformina nei bambini e negli adolescenti obesi iperinsulinemici sembrava essere moderatamente efficace nel ridurre a breve termine la BMI e la resistenza all'insulina.
Yanovski JA del NICHD, Bethesda, USA e collaboratori, sulla base della mancanza di studi di valutazione randomizzati e controllati sull'effetto della metformina sul peso e sulla composizione corporea in bambini gravemente obesi di età dai sei ai dodici anni, ritenuti particolarmente a rischio d’insulino-resistenza, hanno inteso svolgere una ricerca per determinare se il trattamento con metformina potesse provocare la perdita di peso e migliorare le comorbidità correlate dell’insulino-resistenza (Diabetes. Feb 2011; 60(2): 477–485 ).
L’ottantacinque per cento dei partecipanti completava la fase randomizzata di sei mesi e la metformina prescritta nei bambini determinava maggiori diminuzioni significative della BMI con differenza di -1,09 kg/m2, IC -1,87 a -0,31, p = 0.006. Stesso risultato si rilevava nel peso corporeo con differenza di -3,38 kg, IC -5,2 a -1,57, P <0,001), nel punteggio Z BMI con differenza tra metformina e placebo si -0,07, IC -0,12 a -0,01, p = 0.02) e nella massa grassa con differenza di -1,40 kg, IC -2,74 a -0,06, P = 0.04. Anche la glicemia a digiuno con p = 0,007 e l’HOMA (homeostasis model assessment), indice d’insulino-resistenza, con p = 0.006 miglioravano più decisamente nei bambini trattati con metformina rispetto a quelli con placebo.
Purtroppo, i sintomi gastrointestinali erano significativamente più frequenti nei bambini trattati con metformina, il che limitava la massima dose tollerata del 17%. Peraltro, durante i sei mesi di fase in aperto i bambini trattati in precedenza con placebo diminuivano il loro punteggio BMI Z. Quelli trattati con metformina, invece, continuamente non cambiavano significativamente e ulteriormente il BMI Z score.
In conclusione, la metformina faceva rilevare effetti modesti ma positivi sul peso e composizione corporea e sull'omeostasi del glucosio nei bambini obesi insulino-resistenti, partecipanti a un programma di riduzione a bassa intensità del peso.
La condizione per la quale l'obesità dell’adulto e quella infantile sono sempre più associate al diabete di tipo 2, correlata alla oramai evidenza scientifica solo per gli obesi adulti che la metformina riduce il rischio di T2D nei soggetti non diabetici, ha condotto Bouza C dell’Instituto de Salud Carlos III, Madrid, Spain e collaboratori a valutare la sua efficacia e sicurezza di utilizzo negli adolescenti in sovrappeso e obesi, senza morbosità correlate (Obes Facts. 2012;5(5):753-65). Gli Autori hanno, così, condotto una revisione sistematica e una meta-analisi di studi clinici randomizzati pubblicati fino al giugno 2011, e che avessero confrontato il farmaco con il placebo o con altri interventi. Le variabili primarie erano i cambiamenti della BMI di base e lo sviluppo degli effetti avversi.
Nove studi con 498 partecipanti di età media di 14,2 anni con BMI media di 36,4 kg / m² incontravano i criteri d’inclusione. In tutti, tranne che in uno, la metformina era combinata con la modifica dello stile di vita ed era confrontata con il placebo in combinazione con i cambiamenti nello stile di vita. L’analisi dimostrava che la metformina riduceva la BMI media di 1,42 kg / m² (IC 95% -2,18, 0.66), l'insulina a digiuno di 9,9 μU / ml (IC 95% -13,8, -6,06) e l'indice HOMA di -1,78 (IC 95% -3,32, -0,23). Non si osservavano cambiamenti in qualsiasi altro parametro. Nessuna differenza statistica si riscontrava nel tasso degli eventi avversi (33% metformina vs 32% placebo). I tassi di ritiro a causa degli effetti indesiderati erano rispettivamente del 2,7% nel gruppo della metformina e del 2,5 % in quello del placebo.
In conclusione, le evidenze disponibili indicavano che la somministrazione della metformina nel breve termine, in aggiunta alle modifiche dello stile di vita era relativamente efficace per ridurre la BMI e l’iperinsulinemia negli adolescenti obesi senza morbosità correlate, offrendo un modello di sicurezza accettabile. Tuttavia, il suo impatto a lungo termine non era noto.
Nelly Mauras della Nemours Children’s Clinic, Jacksonville, USA e collaboratori, per determinare se la metformina potesse migliorare i marcatori dell’infiammazione, della trombosi e del grasso intraepatico nei bambini con obesità semplice con normale tolleranza al glucosio, ma con elevati livelli della hs-CRP (highly sensitive C-reactive protein) e / o delle concentrazioni del fibrinogeno superiori a due deviazioni standard, hanno svolto uno studio randomizzato strutturato con dieta / esercizio fisico o con dieta / esercizio fisico e metformina per sei mesi (J Pediatr Endocrinol Metab. 2012; 25(0): 33–40). Gli Autori ricercavano, così, campioni di sangue, dati di assorbimetria a raggi X a doppia energia e immagini di risonanza magnetica del fegato.
Quarantadue dei sessantasei bambini, reclutati dai sette ai diciotto anni, completavano i sei mesi di studio. La perdita di peso era modesta, ma più pronunciata nel gruppo con metformina con valori di -4,9 ± 1,0 kg, rispetto al gruppo con dieta / esercizio con valori di -1,7 ± 1,1 kg, p <0.03. D’altro canto, la hs-CRP e il fibrinogeno diminuivano maggiormente nel gruppo della dieta / esercizio. Il contenuto del grasso intraepatico era alto e diminuiva solo nel gruppo dieta / esercizio senza metformina.

In conclusione, nei bambini obesi con normale tolleranza al glucosio la terapia di sei mesi con metformina migliorava la perdita del peso e riduceva l’adiposità addominale, ma non migliorava l'effetto benefico della dieta e dell'esercizio sui marcatori legati all’infiammazione, alla trombosi, o il grasso epatico.
In seguito Deborah Kendall della Royal Manchester Children's Hospital United Kingdom e collaboratori hanno valutato in bambini e giovani obesi l'effetto del farmaco sul BMI-SDS (body mass index sd score), sui fattori di rischio metabolico e sulle adipochinine (J Clin Endocrinol Metab. 2013 Jan;98(1):322-9.). Gli Autori hanno, così, condotto lo studio prospettico MOCA (Metformin in Obese Children and Adolescents). Questa è stata una ricerca randomizzata in doppio cieco, condotta dal maggio 2005 al luglio 2010 con controllo con placebo in sei centri endocrinologi pediatrici dell’UK su 151 obesi dagli otto ai diciotto anni con iperinsulinemia e / o alterata glicemia a digiuno o ridotta tolleranza al glucosio, di cui settantaquattro trattati con metformina e settantasette con placebo. Di questi partecipanti, 102, il 67,5%, erano ragazze di cui il 65,6% in fase post-puberale, 115, il 76,2%, di razza bianca, trentaquattro, il 22,5%, inglesi asiatici e due, l’1,3%, afrocaraibici. Inoltre, ottantanove, il 58,9%, avevano una storia familiare di diabete tipo 2.
L’età media era di 13.7 (SD 2.3) anni e la BMI-SDS media era 3,4 (SD 0,5). L'intervento consisteva nella somministrazione per sei mesi vs placebo di metformina un gr il mattino e 500 mg la sera. Il principale esito misurabile era la riduzione della BMI-SDS a sei mesi. Gli esiti secondari includevano i livelli d’insulina e di glucosio con prove orali di tolleranza al glucosio, l’ALT (alanine aminotransferase), l’ALR (adiponectin to leptin ratio) a tre e a sei mesi.
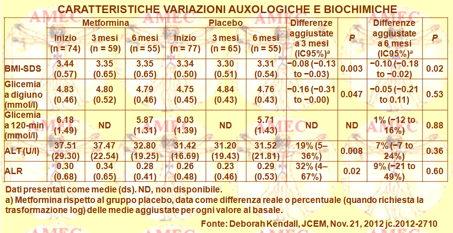
La metformina a sei mesi si associava a una significativa riduzione della BMI-SDS, rispetto al placebo [differenza media -0,1 sd (intervallo di confidenza 95% -0,18 a -0,02), P = 0.02]. Significativi miglioramenti si riscontravano nel gruppo della metformina a tre mesi, come la glicemia a digiuno con -0,16 mmol / l (-0,31 a -0,00), P = 0,047; l’ALT con il 19% (5-36%), p = 0.008, e l’ALR con il 32% (4-67%), P = 0.02.
Gli Autori facevano notare, tuttavia, che a sei mesi la differenza tra i due gruppi non era statisticamente significativa, anche se il calo veniva mantenuto.
Inoltre, vi era un miglioramento a tre mesi dell’alaninaminotransferasi, ma non mantenuto a sei. Non si rilevavano, peraltro, cambiamenti significativi nelle concentrazioni dell’adiponectina, della resistina e della leptina. Anche se la riduzione della BMI-SDS tra il gruppo della metformina era piccola, gli Autori sostenevano che fosse sempre significativa. A livello individuale si riscontravano i benefici dell’arresto dell’aumento del peso, non solo fisici ma anche psicologici. Questi comprendevano un aumento dell’autostima individuale e l'entusiasmo per aumentare gli sforzi per un più incisivo e salutare cambiamento dello stile di vita.
Il trattamento denotava sicurezza ed era caratterizzato dall’assenza di eventi avversi gravi. Pur tuttavia, i partecipanti al gruppo metformina riferivano con maggiore frequenza gli eventi avversi, rispetto a quelli del gruppo placebo e precisamente venti vs otto. La maggior parte dei disturbi consisteva in problemi gastrointestinali, come nel trattamento degli adulti.
I limiti dello studio includevano un tasso di abbandono del 27% e la difficoltà di valutare la conformità dei partecipanti con il trattamento.
In conclusione, la terapia con metformina dimostrava a tre mesi un beneficio rispetto al placebo nei riguardi della BMI-SDS, della glicemia a digiuno, dell’ALT e dell’ALR, con mantenute variazioni della BMI-SDS a sei mesi. Inoltre, i bambini e gli adolescenti gravemente obesi, trattati con metformina 1,5 g/die, riducevano l’indice di massa corporea del 3% a sei mesi, senza apportare modifiche significative alle loro diete e ai livelli dell’attività fisica.
Per altro canto, Claudia Brufani del Bambino Gesù Children’s Hospital, IRCCS, Rome e collaboratori hanno effettuato una revisione sistematica sull'efficacia della metformina nel ridurre il peso e migliorare la resistenza all'insulina in bambini obesi non diabetici (Horm Res Paediatr 2013;80:78–85). Gli Autori hanno, così, incluso undici trial nel loro lavoro. La metformina era somministrata dai sei ai dodici mesi a un dosaggio di 1000-2000 mg / die. Essa determinava una diminuzione della BMI da 1,1 a 2,7 rispetto al placebo o al solo intervento di stile di vita. Contemporaneamente migliorava dopo terapia l’insulino-resistenza a digiuno. Uno studio che aveva eseguito il follow-up dopo trattamento, mostrava a un anno dall’interruzione della terapia l’evanescenza della diminuzione della BMI.
In conclusione, in bambini e adolescenti con grave obesità il trattamento con metformina a breve termine appariva di influenzare moderatamente la riduzione del peso con un miglioramento concomitante della sensibilità all'insulina a digiuno.
Marian S. McDonagh dell’Oregon Health & Science University, Portland, Oregon e collaboratori per valutare l'efficacia e la sicurezza della metformina nel trattamento dell'obesità pediatrica senza diagnosi di diabete mellito hanno effettuato una recensione sugli studi clinici randomizzati della letteratura (JAMA Pediatr. 2014 Feb; 168(2):178-84). La misura di esito primario consisteva nel cambiamento nell'indice di massa corporea (BMI). La valutazione della qualità degli studi e dei dati aggregati si otteneva utilizzando un modello a effetti casuali e analisi di sensibilità dei sottogruppi eseguiti. In tal modo si rendevano ammissibili quattordici studi clinici randomizzati con 946 bambini e adolescenti tra gli otto e i diciotto anni con BMI basale tra ventisei e quarantuno, in media trentatré.
La maggior parte degli studi durava dai sei ai dodici mesi, precisamente otto, mentre quattro meno di sei mesi e due almeno un anno. I dosaggi della metformina variavano dai 1000 ai 2000 mg il giorno.
Per la BMI e con valore di moderata evidenza si rilevava una riduzione del -1,38 (IC 95%, -1,93 a -0,82) dal basale rispetto al controllo a sei mesi. Un simile, anche se meno marcato, effetto si osservava in studi con meno di sei mesi. Pur tuttavia, la stima aggregata degli studi di un anno di trattamento non era statisticamente significativa. L'analisi dei sottogruppi indicava un più piccolo, ma significativo, effetto per quelli con BMI al basale inferiore a trentacinque, per quelli di etnia ispanica, per quelli con acanthosis nigricans, per quelli che avevano provato e fallito i programmi di dieta ed esercizio fisico e per gli studi con prevalenza di ragazze o di età superiore alla media adolescenziale. Con moderato valore di evidenza vi era l’indicazione che con la metformina il 26% segnalasse un evento gastrointestinale rispetto al 13% del gruppo di controllo (rischio relativo, 2,05, 95% IC, 1,19-3,54), anche se non vi era alcuna differenza nelle interruzioni dovute agli eventi avversi. Peraltro non erano riportati eventi avversi gravi.
In conclusione, la metformina, farmaco approvato dalla Food and Drug Administration per il trattamento di diabete di tipo 2 negli adulti e nei bambini sopra i dieci anni, negli ultimi tempi spesso utilizzato off-label senza indicazioni sul foglietto illustrativo, faceva prevedere con una certa rilevanza, quando combinata con gli interventi di stile di vita nel breve termine, una riduzione statisticamente significativa, peraltro molto modesta, della BMI nel trattamento dell'obesità infantile. Alcuni bambini e adolescenti obesi mostravano, in effetti, di beneficiare del trattamento a breve termine con metformina in combinazione agli interventi sullo stile di vita ma con una riduzione della BMI dopo l’aggiunta del farmaco non superiore al 5% del basale. In definitiva, quindi, nel contesto di altre opzioni, la metformina non mostrava una particolare superiorità clinica.
Infine, è da notare che Marloes P van der Aa del St. Antonius Hospital, Koekoekslaan, The Netherlands e collaboratori, con l'obiettivo primario di determinare l'effetto del trattamento con metformina, aggiunta all'intervento sullo stile di vita nel ridurre la BMI negli adolescenti obesi con insulino-resistenza, hanno programmato uno studio prospettico multicentrico di due fasi di diciotto mesi: la prima controllata con placebo, randomizzata in doppio cieco e la seconda in aperto di follow-up (Trials 2014, 15:207). Durante la prima parte i partecipanti sono portati a ricevere metformina 1.000 mg o placebo due volte il giorno con un programma d’intervento di stile di vita. Devono essere inclusi 144 partecipanti, settantadue per ogni braccio. Gli endpoint primari stabiliti sono la riduzione dell'indice di massa corporea, la resistenza all'insulina e la percentuale di grasso corporeo.
Questo studio fornirà, in effetti, negli adolescenti obesi i dati sull'efficacia e sulla sicurezza della metformina a breve e a lungo termine e sulla sua farmacocinetica.
Metformina e fitness cardiorespiratorio
Il fitness cardiorespiratorio (CRF) ha proposto dati emergenti di attenuazione, spesso indipendentemente dall’adiposità, su alcuni fattori che negli adolescenti contribuiscono alla realizzazione della sindrome metabolica. In effetti, il consumo massimo di ossigeno (V̇O 2max), misura oggettiva del CRF, si è dimostrato, sia negli adulti e sia nei bambini, un forte predittivo della malattia cardiovascolare (CVD). Inoltre, vi sono evidenze che negli adulti gli alti livelli del benessere offrono una maggiore protezione contro la morbilità e la mortalità precoce cardiovascolare. Per queste ragioni, gli interventi sullo stile di vita, indirizzati all’aumento dei livelli dell’attività fisica, si pongono come trattamento fondamentale dell’obesità infantile. Pur tuttavia, la letteratura dell’adolescenza offre pochi studi d’intervento che abbiano esaminato l'effetto del V̇O 2max sugli esiti clinici.
Peraltro, il più recente uso della metformina, farmaco insulinosensibilizzante per un suo effetto favorevole sulla composizione corporea, pur con i suoi potenziali effetti indesiderati, si è andato sempre più diffondendo nella pratica clinica dell’obesità infantile e adolescenziale.
In conformità a tali premesse Corey Rynders del National Institutes of Health, Bethesda-USA e collaboratori hanno randomizzato sedici adolescenti obesi in età puberale tra i dieci e i diciassette anni in un programma di solo stile di vita strutturato di dieta ed esercizio fisico e in un altro con aggiunta della metformina (Med Sci Sports Exerc. 2012;44(5):786-792).
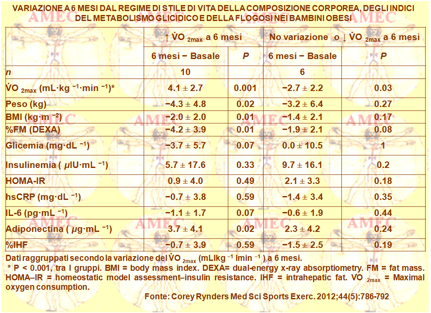
I soggetti eseguivano esercizio fisico aerobico e di resistenza tre giorni per settimana per trenta minuti per sessione. Erano, quindi, misurati al basale e a sei mesi il massimo consumo di ossigeno al cicloergometro (V̇O2max), la composizione corporea, la glicemia, l’insulinemia, l’HOMA-IR (homeostasis model assessment of insulin resi stance), l'interleuchina-6, la PCR e il grasso intraepatico. In dieci dei sedici soggetti della coorte con la diminuzione del 4,0% del peso corporeo (P = 0,009) si riduceva del 4,9% anche l’indice di massa corporea (P = 0.003). Così pure diminuiva la percentuale del grasso corporeo dell’8,8% (P <0,001) e migliorava la V̇O2max. L'aggiunta di metformina non dimostrava alcun effetto sulla composizione corporea, sul CRF, o sui fattori infiammatori. Le variazioni più favorevoli sull’adiposità, sull’adiponectina e con un effetto anche verso la glicemia e le concentrazioni dell’interleuchina-6 (p = 0.07) si osservavano nei soggetti con aumento della V̇O2max a sei mesi (n = 10), rispetto al non cambiamento di queste variabili in quelli senza miglioramento della V̇O2max.
In conclusione, la metformina non mostrava di fornire benefici supplementari allo stile di vita per il miglioramento della CRF negli adolescenti obesi. Peraltro, i cambiamenti vantaggiosi nella V̇O2max sembravano associati agli esiti metabolici più favorevoli.
La peculiare importanza della forma fisica nell’adolescente
L'inattività fisica e il comportamento alimentare non salutare sono considerati i fattori principali della dilagante epidemia dell’obesità, soprattutto nell’età pediatrica. In effetti, oggi giorno è dato rilevare da una parte che gli adolescenti trascorrono una notevole quantità di tempo davanti al televisore e che sono allettati dai cibi ad alta densità energetica, peraltro con valore nutritivo molto basso. Dall’altra, nella stragrande maggioranza sono stimolati a svolgere bassi livelli di attività fisica. In verità, risulterebbe che solo l'8% dei bambini dai dodici ai quindici anni e gli adolescenti dai sedici ai diciannove dedicano almeno sessanta minuti di attività fisica di moderata intensità il giorno.
Troiano RP del National Institutes of Health, BethesdaUSA e collaboratori hanno descritto, secondo i dati oggettivi ottenuti con gli accelerometri da un campione rappresentativo della popolazione degli Stati Uniti, i livelli di attività fisica di bambini dai sei agli undici anni, degli adolescenti dai dodici ai diciannove e degli adulti dai venti e più anni, (Med Sci Sports Exerc. 2008 Jan;40(1):181-8). I risultati derivavano dal NHANES (National Health and Nutritional Examination Survey) 2003-2004, studio trasversale di un complesso campione multistadio probabilistico della popolazione civile non istituzionalizzata degli Stati Uniti. I dati si riferivano a 6.329 partecipanti che avevano fornito i dati dell'accelerometro per almeno un giorno e a 4.867 per quattro o più giorni. I maschi si dimostravano più fisicamente attivi rispetto alle femmine. Ciò nonostante, l'attività fisica diminuiva notevolmente nei vari gruppi d’età tra l'infanzia e l'adolescenza e continuava a diminuire con il passare degli anni. Ad esempio, il 42% dei bambini d’età dai sei agli undici anni otteneva raccomandazioni di sessanta minuti/die (-1) di attività fisica, mentre solo l'8% degli adolescenti raggiungeva quest’obiettivo. Tra gli adulti, rispetto alla raccomandazione per ottenere i trenta minuti il dì (-1) di attività fisica la percentuale era inferiore al 5%.
In conclusione, le misure oggettive e soggettive dell’attività fisica davano risultati qualitativamente simili in materia di modelli di genere e di età di attività. Tuttavia, l'adesione alle raccomandazioni di attività fisica misurata con l’accelerometro era notevolmente inferiore a quella riportata autonomamente. Tale dato portava gli Autori a considerare che l'attività fisica auto-riferita dovesse essere presa con grande attenzione nell’interpretazione clinica, nella progettazione dei programmi di salute pubblica e di valutazione e di ricerca epidemiologica.
Nelly Mauras della Mayo Clinic Jacksonville, Florida e collaboratori, considerando che la sindrome metabolica (SM) infantile con le sue comorbidità e predisposizione precoce alle malattie cardiovascolari è in progressivo aumento di prevalenza, hanno voluto compiere uno studio nei meriti sui marcatori dell’infiammazione e della protrombosi (J Clin Endocrinol Metab 95: 1060–1068, 2010). Hanno, così, reclutato 115 bambini obesi con indice di massa corporea > 95% che presentavano normali: la glicemia a digiuno, la pressione arteriosa, il colesterolo, i trigliceridi. Questo gruppo era confrontato con ottantotto controlli magri con indice di massa corporea 10-75% senza parenti di primo grado affetti dalla SM. Erano, quindi, misurate le concentrazioni della proteina C-reattiva ad alta sensibilità (PCR), dell’IL-6, dell’inibitore del plasminogeno 1 (PAI-1) e del fibrinogeno. La composizione corporea era valutata con la circonferenza vita e la DEXA (Dual-energy X-ray absorptiometry).
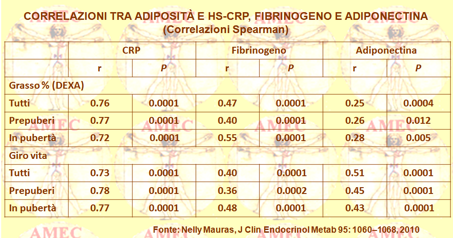
I soggetti obesi con insulino-resistenza, ma senza la comorbidità della MS, avevano la CRP di circa dieci volte più elevata rispetto ai controlli e superiori concentrazioni di fibrinogeno, di IL-6 e di PAI-1 (tutti con P < 0,01). Le differenze erano significative anche in età prepubere. La CRP e il fibrinogeno correlavano con la circonferenza della vita (r = 0,73 e 0,40, rispettivamente) e con la percentuale della massa grassa (r = 0,76 e 0,47) (P < 0,0001).
In conclusione, l’obesità infantile di per sé si associava a uno stato proinfiammatorio e protrombotico prima che fossero presenti le comorbidità della S.M. e ancor prima dell'inizio della pubertà.
Aadland E e Anderssen SA dell’University College, Norway, per meglio comprendere l'impatto dell’attività fisica (PA) sulla salute, hanno adottato un limite di conteggio all’accelerometro (Journal of ObesityVolume 2012 (2012), Article ID 318176, 8 pages).
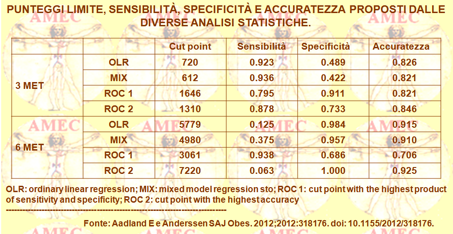
Perché questi potessero essere specifici per la popolazione, gli Autori hanno inquadrato la descrizione della PA in moderata (MPA) e in vigorosa (VPA), definite come ≥ 3 e ≥ 6 equivalenti metabolici, resp. in giovani di mezza età obesi e sino a gravemente obesi.
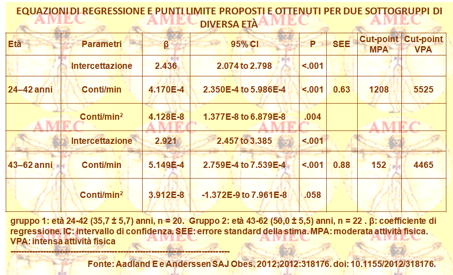
Gli Autori hanno, così, reclutato quarantadue soggetti, di cui undici uomini con indice di massa corporea 39,8 ± 5,7 d’età 43,2 ± 9,2 anni. Tutti usavano il tapis roulant GT1M Actigraph con una calibrazione analizzata con OLR (ordinary linear regression), con MIX (linear mixed model regression) e con ROC curve 1, ROC 2 (receiver operating characteristics curves).
I punteggi limite ottenuti dai modelli erano molto diversi (612-1646 conteggi / min per la MPA, 3061-7220 conteggi / min per la VPA).
Gli Autori sostenevano, così, che l'approccio MIX, con punteggi limite di 612 e 4980 conteggi / min per la MPA e la VPA, fossero in questa impostazione rispettivamente il metodo più appropriato per stabilire le soglie limite dell’accelerometro. Queste erano più basse nei giovani obesi di mezza età, sino ai più gravi, rispetto ai controlli con normopeso.
Di conseguenza, gli Autori concludevano che sarebbe stato opportuno considerare le strategie di cura quando si analizzava il livello della PA nei gruppi che variavano per età e grado di obesità.
Nuove formulazioni promettenti della metformina in combinazione
Nell'Unione europea è stato approvato in compresse da 5mg/850mg e 5mg/1000mg per il trattamento del diabete di tipo 2 lo Xigduo (AstraZeneca / Bristol-Myers Squibb), prima combinazione della metformina cloridrato con il dapagliflozin, il Forxiga, AstraZeneca / Bristol-Myers Squibb, inibitore dello SGLT2 (sodium-glucose cotransporter-2).
Lo Xigduo è indicato per gli adulti di età superiore ai diciotto anni con diabete di tipo 2. Questa è stata la prima approvazione in tutto il mondo per questo tipo di combinazione di un inibitore SGLT2 con la metformina. Peraltro, la US Food and Drug Administration aveava appena respinto una combinazione simile a dose fissa di un altro farmaco di questa classe, il canagliflozin (Invokana, Janssen) con la metformina.
Xigduo è indicato, però, in aggiunta alla dieta e all'esercizio fisico per migliorare il controllo glicemico dei pazienti non adeguatamente controllati nel loro regime di trattamento corrente con metformina. In altro caso può essere utile in combinazione con altri farmaci ipoglicemizzanti, inclusa l'insulina, nei casi non adeguatamente controllati con la metformina e questi medicinali, oppure per quanti fossero in attuale trattamento con dapagliflozin e metformina in compresse separate.
Il prodotto va somministrato due volte il giorno ed è disponibile in due dosaggi: 5 mg di metformina dapagliflozin/850-mg e compresse rivestite con film 5-mg/1000-mg.
Si ricorda che gli inibitori SGLT-2 agiscono riducendo il riassorbimento del glucosio a livello renale, con conseguente aumento dell'escrezione urinaria della sostanza e abbassamento dei suoi livelli plasmatici, cui segue tendenzialmente la perdita del peso corporeo.
Il Dapagliflozin è stato il primo inibitore SGLT-2 a essere approvato per il trattamento del diabete di tipo 2 ed è attualmente disponibile in ventotto Stati membri dell'UE, così come in Argentina, Australia, Brasile, Islanda, Messico, Norvegia e Nuova Zelanda.
Inoltre, recentemente la FDA US (Food and Drug Administration) ha approvato il FARXIGA (dapagliflozin), per migliorare il controllo glicemico negli adulti con diabete mellito tipo 2 per via orale una volta il giorno in aggiunta alla dieta e all'esercizio fisico. Il FARXIGA non deve essere usato per il trattamento dei pazienti con diabete di tipo 1 o per la chetoacidosi diabetica.
Il Canagliflozin è stato il primo della classe degli inibitori dello SGLT2 a essere approvato negli Stati Uniti nel marzo 2013 e nell'Unione Europea ha ottenuto l’approvazione nel novembre dello scorso anno.
L’Unione Europea ha approvato anche la combinazione a dose fissa del Vokanamet, Janssen-Cilag International NV, canagliflozin / metformina, sempre per il trattamento del diabete di tipo 2, dietro la raccomandazione della CHMP (European Medicine Agency's Committee for Medicinal Products for Human Use).
La terapia di combinazione in pillole, da somministrare due volte il giorno, è indicata negli adulti dai diciotto anni di età in su con diabete mellito tipo 2 per migliorare il controllo glicemico in caso di:
- non adeguati controlli con la loro dose massima tollerata della sola metformina,
- dose massima tollerata di metformina insieme con altri medicinali ipoglicemizzanti, inclusa l'insulina senza conveniente controllo glicemico,
- combinazione di canagliflozin e metformina in compresse separate.
Entrambi i farmaci abbassano la glicemia, ma con diversa modalità di azione. Il Canagliflozin potenzia la glicosuria bloccando la cosidetta SGLT-2 (sodium-glucose cotransport 2) umana.
La Metformina sopprime la produzione di glucosio da parte del fegato.
Il farmaco è presentato in compresse contenenti quattro quantità di canagliflozin / metformina: 50 /850 mg e 50 /1000, 150 /850 e 150 /1000.
La US Food and Drug Administration ha approvato entrambi i farmaci per uso da solo, ma ha rifiutato di raccomandare la combinazione di metformina e canagliflozin nel gennaio 2014, chiedendo ulteriori dati.
Per altro canto, nel Congresso dell'ADA (American Diabetes Association), appena conclusosi, sono stati presentati i nuovi dati dello Studio Odyssée, richiesto dall'agenzia regolatoria francese.
È uno studio osservazionale prospettico in pazienti con diabete di tipo 2 sulla persistenza del trattamento farmacologico con sitagliptin combinato con metformina, verso le sulfoniluree associate a metformina.
Il sitagliptin (Januvia), è, in particolare, indicato come terapia iniziale in aggiunta alla dieta e all'esercizio fisico per migliorare il controllo glicemico dei pazienti con diabete mellito tipo 2. Può essere usato da solo o in combinazione con la metformina o con un agonista PPAR, o come additivo alla metformina, ai PPAR agonisti, alla sulfonilurea, alla metformina + sulfonilurea o all’agonista PPAR + metformina oppure all’insulina con o senza metformina, quando il regime corrente con la dieta e l'esercizio fisico non permettono di raggiungere un adeguato controllo glicemico. È controindicato in pazienti ipersensibili a qualsiasi componente di questo prodotto e non deve essere usato in pazienti con diabete di tipo 1 o per il trattamento della chetoacidosi diabetica.
Dopo la sua commercializzazione ci sono state segnalazioni di pancreatite acuta, tra cui anche forme di emorragica fatale e non-fatale o necrotizzante. Per tali motivi i pazienti devono essere informati sui sintomi caratteristici della pancreatite acuta, come il forte e persistente dolore addominale. Peraltro, l'interruzione del farmaco è corrisposta alla risoluzione della patologia. Inoltre, nei pazienti con insufficienza renale moderata o grave o con patologia renale allo stadio terminale con necessità di emodialisi o dialisi peritoneale è opportuno un aggiustamento del dosaggio.
Lo studio osservazionale retrospettivo di coorte Odyssée, presentato al congresso dell’ADA, ha evidenziato che l’associazione sitagliptin-metformina permette ai pazienti con diabete di tipo 2 di arrivare al trattamento con insulina più tardivamente, rispetto alla combinazione sulfanilurea-metformina. È stato condotto in Francia presso gli studi dei medici di famiglia dal luglio 2009 al dicembre 2010. Sono stati, in effetti, analizzati 3.864 pazienti con diabete di tipo 2 in trattamento con sitagliptin e 3.864 con una sulfonilurea in associazione con metformina, tra il 2006 e il 2013. Dopo sei anni di osservazione la percentuale dei pazienti del gruppo metformina-sulfoniluree che avevano iniziato insulina era del 34,1%, contro il 26,6% di quello metformina-sitagliptin. Il gruppo con sitagliptin arrivava, inoltre, più lentamente al trattamento insulinico, rispetto all’altro con sulfoniluree. In definitiva, durante i sei anni dello studio, i pazienti con sitagliptin dimostravano una probabilità inferiore del 24% di arrivare all’insulina, rispetto a quelli trattati con sulfoniluree.












.png)





