LE RACCOMANDAZIONE “ADA” 2010 DEL DIABETE
Le novità introdotte dalle recenti linee guida dell’ADA (American Diabetes Association) si possono riassumere nei seguenti capitoli:
- Inserimento di una sezione sul diabete, correlato alla fibrosi cistica nei "Principi di assistenza medica nel diabete", trae spunto dal fatto che le nuove evidenze hanno dimostrato che la diagnosi precoce della comorbidità in tal senso e il trattamento aggressivo con insulina riducono il divario di mortalità rispetto ai pazienti con una sola patologia, azzerando anche la differenza di sesso nei tassi di mortalità.
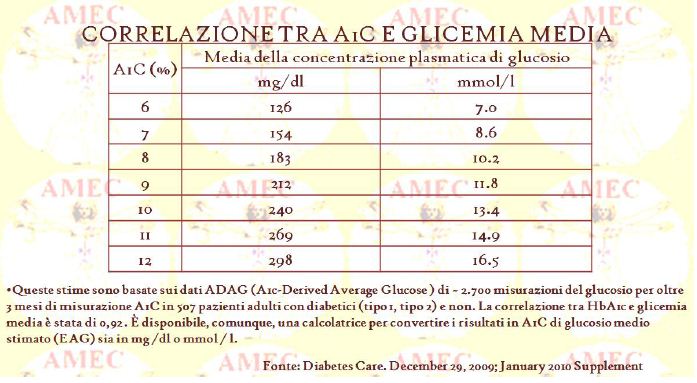
- L’A1c è utile per la diagnosi del diabete, con una soglia del 6,5%.
- La sezione in precedenza denominata "La diagnosi di pre-diabete" è stata ora chiamata "Categorie di aumentato rischio per il diabete", che include una gamma di A1c dal 5,7% al 6,4%, come pure un’alterata glicemia a digiuno e una ridotta tolleranza al glucosio.
- La sezione "individuazione e diagnosi di GDM [diabete mellito gestazionale]" include una discussione di possibili futuri cambiamenti in questa diagnosi, secondo il consenso internazionale. Le raccomandazioni sullo screening del diabete gestazionale sono quelle di utilizzare l'analisi del fattore di rischio e un carico orale di glucosio, se opportuno. Le donne con diagnosi di diabete gestazionale dovrebbero essere sottoposte a screening per il diabete sei e dodici settimane dopo il parto e dovrebbero avere lo screening periodico futuro per il possibile successivo sviluppo di diabete o prediabete.
- Ampia revisione si è praticata nella sezione " Educazione sull’autogestione del diabete", basata su nuovi elementi. Difatti, gli obiettivi di formazione sull’autogestione della malattia sono di migliorare l'adesione agli standard di cura, di educare i pazienti per quanto riguarda gli adeguati obiettivi glicemici e di aumentare la percentuale di pazienti che raggiungono i livelli target dell’A1c.
- Ampia revisione è stata praticata nella sezione "Gli agenti antipiastrinici", sulla base dei recenti studi che suggeriscono che nei pazienti a basso o moderato rischio l'aspirina è di dubbio beneficio per la prevenzione primaria delle malattie cardiovascolari. La raccomandazione rivisitata è quella di considerare il trattamento con aspirina come strategia di prevenzione primaria nei pazienti con diabete ad aumentato rischio cardiovascolare, definito come un rischio a dieci anni superiore al 10%. Ad aumentato rischio cardiovascolare sono anche gli uomini più anziani dei cinquanta anni o donne di età superiore ai sessanta anni con almeno un ulteriore fattore di rischio maggiore.
- La fotografia del fondo oculare può essere utilizzata come strategia di screening per la retinopatia, come descritto nella sezione " Screening e trattamento della retinopatia ". Tuttavia, anche se quella di alta qualità fa rilevare la maggior parte di retinopatie diabetiche clinicamente significative, non dovrebbe sostituire il primo esame completo a occhi dilatati. L’esame della retina deve essere eseguito annualmente, o almeno ogni 2 o tre anni, nei pazienti a basso rischio, con esito normale nella precedente visita.
- Ampia revisione riporta la sezione "Cura del diabete in ospedale" con discussione dei benefici del controllo glicemico molto stretto nei pazienti critici.
- Ampia anche la revisione nella sezione "Strategie per il miglioramento della cura del diabete", basate ora su nuovi elementi di prova. Le strategie di successo per migliorare la cura del diabete risiedono, comunque, nell’autogestione e auto misurazione e controllo dei livelli di A1c, dei lipidi e della pressione sanguigna.
Le pratiche più efficaci sono: una priorità istituzionale per la qualità delle cure, il coinvolgimento di tutto il personale nelle loro iniziative, l’incentivazione e l’educazione dei pazienti e l’utilizzo degli strumenti elettronici. Comprensibilmente, la gestione ottimale del diabete richiede un approccio sistematico organizzato e il coinvolgimento di un team coordinato di professionisti sanitari che lavorano in un ambiente dove la qualità delle cure rappresenta una priorità".
attuali criteri per la diagnosi di diabete

- L’HbA1c deve corrispondere a ≥ 6,5%. Il test deve essere eseguito in un laboratorio con metodo NGSP (National Glicoemoglobina Standardization Program), certificato e standardizzato secondo l’analisi DCCT (Diabetes Control and Complications Trial).
- La glicemia a digiuno deve essere ≥ 126 mg/dl a digiuno (7,0 mmol/l) ed è definita come glicemia in assenza di assunzione calorica da almeno otto ore.
- La glicemia a due h deve essere ≥ 200 mg / dl (11.1 mmol/l) nel corso di un test di tolleranza al glucosio orale (OGTT). Il test deve essere eseguito come descritto dall’Organizzazione Mondiale della Sanità con un carico di glucosio contenente l'equivalente di 75 g di glucosio anidro, disciolti in acqua.
- Una casuale glicemia plasmatica ≥ 200 mg / dl (11.1 mmol / l) definisce il paziente con i sintomi classici d’iperglicemia o di crisi iperglicemica.
Test per il diabete in pazienti asintomatici

- Adulti asintomatici di qualsiasi età, in sovrappeso o obesi (BMI ≥ 25 kg/m2) e che hanno uno o più fattori di rischio per il diabete, devono eseguire test per individuare la malattia e valutarne il rischio in futuro. In quelli, senza questi fattori di rischio, il controllo dovrebbe iniziare all'età di quarantacinque anni. (B)
- Se i valori sono normali, è bene ripetere i test almeno con tre anni d’intervallo. (E)
- Per verificare il diabete o per valutarne il rischio in futuro, l’A1C, la FPG (glicemia a digiuno) o la glicemia a 2-h con OGTT di 75-g sono test appropriati. (B)
- Negli individuati a maggior rischio per futuro diabete, vanno precisate le altre possibili malattie cardiovascolari (MCV) e i fattori di rischio, eventualmente da trattare. (B)
Individuazione e diagnosi di diabete mellito gestazionale
- Fare esami per il GDM (diabete mellito gestazionale), analizzando i fattori di rischio e in caso eseguire l'OGTT. (C)
- Le donne con GDM dovrebbero essere tutte sottoposte a screening per il diabete 6-12 settimane dopo il parto e dovrebbero essere seguite con lo screening per il successivo sviluppo di diabete o pre-diabete. (E)
Prevenzione del diabete di tipo 2

- I pazienti con IGT (A), IFG (E), o un A1c di 5,7-6,4% (E) devono essere indirizzati a un programma efficace di sostegno continuo per la perdita di peso del 5-10% e di aumento per almeno 150 min/settimana di attività fisica moderata, come il camminare.


- La consulenza nel follow-up sembra importante per il successo. (B)
- Oltre al sostegno della consulenza sullo stile di vita, la metformina può essere iniziata nei casi di rischio molto elevato di sviluppo del diabete (combinazione di IFG e IGT più altri fattori di rischio, quali l’A1C> 6%, l'ipertensione, il basso colesterolo HDL, i trigliceridi elevati o storia familiare di diabete in un parente di primo grado), negli obesi e in caso di sessanta anni e oltre di età. (E)
- Il monitoraggio per lo sviluppo di diabete nei pazienti con pre-diabete deve essere eseguito ogni anno. (E)
Controllo del glucosio
- L'auto-monitoraggio della glicemia (SMBG) deve essere effettuato tre o più volte al giorno nei casi di terapia con iniezioni multiple d’insulina o terapia di pompa insulinica. (A)
- Per i pazienti che usano iniezioni d’insulina meno frequenti, la terapia non insulinica o quella nutrizionale (MNT) da sola, lo SMBG può essere utile guida per il successo della terapia. (E)
- Per raggiungere gli obiettivi di glicemia post-prandiale, lo SMBG postprandiale può essere opportuno. (E)
- Quando si prescrive lo SMBG, bisogna garantirsi che i pazienti ricevano un'istruzione iniziale, e la valutazione del follow-up di routine della tecnica e che acquisiscano capacità di utilizzare i dati per regolare la terapia. (E)
- Il monitoraggio continuo del glucosio (CGM), combinato con i regimi di terapia insulinica intensiva, può risultare uno strumento utile per abbassare l’A1C nei diabetici tipo 1, selezionati, d’età maggiore ai venticinque anni. (A)
- Anche se le prove sulla riduzione dell’A1C sono meno forti nei bambini, adolescenti e giovani adulti, il CGM può essere utile in questi gruppi e il successo è correlato all’adesione di utilizzare questo dispositivo. (C)
- Il CGM può essere uno strumento complementare allo SMBG nei casi di non consapevolezza dell’ipoglicemia e/o frequenti episodi d’ipoglicemia. (E)
A1C
- Valutare l’A1C almeno due volte all'anno nei pazienti che sono a target del trattamento e con controllo glicemico stabile. (E)
- Eseguire la prova A1C trimestralmente in pazienti che hanno cambiato terapia o che non rispettano gli obiettivi glicemici. (E)
- L’uso di test point-of-care per l’A1C permette decisioni tempestive sui cambiamenti della terapia, quando necessario. (E)
Obiettivi glicemici negli adulti
- L’abbassamento dell’A1C al di sotto o intorno al 7% ha dimostrato di ridurre le complicanze microvascolari e neuropatiche nel diabete di tipo 1 e di tipo 2. Pertanto, per la prevenzione delle malattie del microcircolo, l'obiettivo A1C per gli adulti e per le donne non gravide, in generale, è <7%. (A)
- Nel diabete di tipo 1 e di tipo 2, trial randomizzati e controllati di trattamento glicemico standard versus quello intensivo non hanno mostrato differenze significative delle MCV durante la parte randomizzata delle prove. Il follow-up a lungo termine del DCCT e delle coorti dell’UKPDS (UK Prospective Diabetes Study) suggerisce che il trattamento con l’obiettivo di A1C al di sotto o intorno al 7%, negli anni subito dopo la diagnosi, è associato a riduzione a lungo termine del rischio di malattia macrovascolare. Pertanto, fino a quando non vi saranno maggiori prove a disposizione, l'obiettivo generale di <7% sembra ragionevole per la riduzione del rischio macrovascolare. (B)
- L'analisi dei sottogruppi di sperimentazioni cliniche come il DCCT e UKPDS e le prove di proteinuria, ridotta nel processo ADVANCE, indicano un vantaggio, piccolo ma incrementale, nei termini dei risultati micro vascolari, con i valori di A1C più vicini alla normalità. Pertanto, per i singoli pazienti selezionati, i providers potrebbero ragionevolmente suggerire obiettivi di A1C ancora più bassi di <7%, pur di ottenere assenza di significative ipoglicemie o di altri effetti avversi dal trattamento. Tali pazienti potrebbero includere quelli con breve durata del diabete, con aspettativa di lunga vita e senza MCV significativa. (B)
- Al contrario, obiettivi meno rigorosi di A1C, rispetto a <7%, possono essere appropriati per i pazienti con una storia d’ipoglicemia grave, aspettativa di vita limitata, avanzate complicanze microvascolari e macrovascolari o comorbidità estese e quelli con diabete di lunga data in cui il generale obiettivo sia difficile da raggiungere, nonostante l’istruzione all’auto-gestione, il monitoraggio del glucosio appropriato, le dosi efficaci e multiple di agenti ipoglicemizzanti, tra cui l'insulina. (C)











.png)





