NOTIZIARIO Luglio 2010 N°7
A cura di Giuseppe Di Lascio
Con la collaborazione di:
Bagalino Alessia, Bauzulli Doriana, Di Lascio Alessandro, Di Lascio Susanna, Levi Della Vida Andrea, Melilli Simonetta, Pallotta Pasqualino, Sesana Giovanna, Stazzi Claudio, Zimmatore Elena
I DISTURBI D’ANSIA I^ parte
Susanna Di Lascio – psicologa
e-mail: susanna.dilascio@gmail.com

L’ansia, è uno stato fisiologico e psicologico caratterizzato da componenti cognitive, somatiche, emotive e comportamentali che si combinano insieme per creare le sensazioni dolorose che noi giudichiamo rabbia, paura, apprensione o preoccupazione. In seguito ad un qual si voglia intenso stress o di uno stato di allarme persistente, l’organismo in genere si mobilita, con cambiamenti che in casi estremi possono compromettere l’omeostasi, quale controllo di uno stato bilanciato, coerente e stabile.

L'ansia, che a differenza dalla paura non è la reazione ad un pericolo reale, è la risposta somatica di chi si prepara ad affrontare una minaccia secondo la risposta definita 'combatti o fuggi' per la sensazione dell’incombere di un pericolo imminente. Si accompagna, in genere, a palpitazioni cardiache, nausea, toracalgia, polipnea, gastralgia, cefalea, aumento della pressione arteriosa, della frequenza cardiaca, della sudorazione e dell’afflusso di sangue ai maggiori gruppi muscolari, mentre il sistema immunitario e le funzioni dell'apparato digerente sono inibiti. Si possono accompagnare anche pallore, tremore e dilatazione pupillare. Alla base di tutto ciò vi sono circuiti neurali che coinvolgono l'amigdala e l'ippocampo e la cui attivazione può intervenire come risposta immediata allo stress che, se prolungato, può provocare ulcere orali o piaghe da freddo e rendere più suscettibili i polmoni alle malattie da raffreddamento e alle infezioni. Possono attuarsi altri problemi cutanei, come eczemi e psoriasi, ipertensione arteriosa stabile e alterato ricambio glucidico per l’aumentata produzione del cortisolo, frammentazione del sonno, danno della capacità mnemonica per atrofia e morte neuronale, potenziamento della coagulazione del sangue e consequenziale maggior rischio di ictus ed infarto miocardico, aumento dell’appetito e, quindi, obesità anche per effetto dell’aumento di cortisolo e di altri ormoni, dismenorrea, impotenza, eiaculazione precoce, spasmi muscolari.
I DISORDINI D'ansia, SECONDO IL NIMH
I disordini d’ansia, secondo il NIMH (National Institute of Mental Health) 2009, sono: l’attacco di panico, l’agorafobia senza storia di attacco di panico, il disordine di panico con e senza agorafobia, la fobia specifica, la fobia sociale, la GAD (generalized anxiety disorder, il PTSD (post-traumatic stress disorder), l’OCD (obsessive, complulsive, disorder), l’ASD (acute stress disorder), il 4 disordine d’ansia dovuto a una condizione medica generale, il disordine d’ansia indotto da sostanze, il disordine d’ansia NOS (non otherwise specified).
Il DP (disturbo di panico) corrisponde a ricorrenti attacchi che, a causa dell’intensità dei sintomi fisici, provocano sensazione di morte imminente e necessità di abbandonare la situazione coinvolgente. Essi possono anche includere significativi cambiamenti comportamentali dominati dalla preoccupazione e l’angoscia di avere altri attacchi, definiti dal DSM-IVR attacchi di anticipazione. Il disturbo di panico non è sinonimo di agorafobia ma si può accompagnare ad essa. La parola “panico”, che essenzialmente definisce una delle forme dell'angoscia, deriva, invero, dal nome Pan, l’antico, potente e selvaggio dio greco, dall'espressione terribile, raffigurato con zampe irsute e zoccoli, corna caprine, busto umano, volto barbuto. Egli esprimeva, proprio durante il panico, il sentimento che lo ispirava. Il dio, infatti, si adirava con chi lo disturbava, emettendo urla terrificanti.
L’agorafobia è l’intensa ansia nei luoghi aperti o in situazioni specifiche, come il trovarsi soli, o anche pensando a esse, con la possibilità di passare a un attacco di panico e con la sensazione di perdita del controllo. Il soggetto sviluppa nel tempo la tendenza a evitare i luoghi e le situazioni scatenanti con necessità di essere accompagnato da altra persona.
La fobia specifica è il timore per un oggetto o per una definita situazione con tendenza a evitarli. L’oggetto può essere un cane, un insetto, un qualsiasi animale, il sangue, le iniezioni, gli spazi chiusi, come nella claustrofobia, i luoghi elevati, l’aereo o altro. L’individuo, nell’incontro con l’oggetto o con la situazione di riferimento, avverte timore, come per l’imminenza di qualcosa di spiacevole con possibilità di perdere il controllo e d’induzione di un attacco di panico.
La fobia sociale è l’ ansia e l’angoscia per situazioni sociali o prestazioni di qualsiasi tipo o specifiche, preoccupazione di essere al centro dell’interesse generale con il tentativo di evitare la situazione scatenante.
Il GAD è l’angoscia e l’ansia per lunghi periodi con l’associazione dei sintomi di molte altre forme di stress.
Il PTSD corrisponde ad una varietà di espressioni sintomatologiche, dall’ansia alla depressione, che ricorrono dopo un grave evento traumatico, in cui il soggetto è stato esposto, con minaccia diretta o indiretta di danni gravi o di morte vissuta da solo, come stupro, assalto, o in compagnia, come in combattimento militare. I pensieri, le conversazioni o le attività che ricordano l’evento evocano la sensazione di sperimentarlo nuovamente, anche nei sogni, per cui il soggetto si sforza di dimenticare.
L’OCD è l’ossessione incontrollabile di una idea o di un pensiero intrusivo, con distrazione dell’attenzione e difficoltà allo svolgimento dei propri compiti. Si tratta di compulsioni, cioè azioni con l’obbligo di eseguirle, anche se contrarie al buon senso, azioni percepite come vincolanti al fine di eliminare la sofferenza (distress), causata, talvolta, dall’idea compulsiva di prevenire un evento orribile.
EPIDEMIOLOGIA DEI DISTURBI D’ANSIA
I disturbi d'ansia sono patologie psichiatriche molto comuni e i dati ECA (Epidemiologic Catchment Area), diffusi in USA nel febbraio 2010, riportavano che nel giro di sei mesi il 6% degli uomini e il 13% delle donne soffrivano di ansia. In particolare, la prevalenza di qualunque disturbo d’ansia negli statunitensi era pari al 16.4%, del disturbo di panico all’1.6%, della fobia sociale al 2.0%, dell’ansia generalizzata (GAD) al 3.4%, dell’agorafobia al 4.9%, della Fobia Semplice all’8.3%, del disturbo Ossessivo Compulsivo al 2.4%, del disturbo post traumatico da stress al 3.6%. La prevalenza, invece, per qualunque disturbo dell'umore era pari al 7.1%, per l’episodio di depressione maggiore al 6.5%, per la depressione maggiore unipolare al 5.3%, per la distimia all’1.6 %, per il disturbo bipolare I all’1.1 %, per il Bipolare II allo 0.6 %. Nonostante questi dati, però, meno del 30% dei casi era sotto trattamento, con notevole impatto sulla persona, sulla società, sull’economia individuale e della collettività. Ciò era da imputarsi, soprattutto, al mancato riconoscimento clinico o alla diagnosi errata in sede di cure primarie. In definitiva, pur con i limiti della sottostima derivanti da quanto premesso, DSM-IV.
L’ESEMeD (European Study on the Epidemiology of Mental Disorders) [Acta Psychiatr Scand 2004: 109 (Suppl. 420): 21–27], ha riportato la prevalenza dei disturbi mentali in Italia, Belgio, Francia, Germania, Olanda e Spagna come da seguente tabella.

Da essa risulta che poco più di un italiano su cinque aveva sofferto di un disturbo mentale nel corso della sua vita, mentre uno su quindici di un disturbo mentale nei 12 mesi precedenti e che circa l’11% aveva dichiarato un disturbo affettivo o un disturbo d’ansia nella sua vita, mentre in percentuale minore un disturbo da abuso/dipendenza da alcool. Nei riguardi delle fobie specifiche, il 6% circa rispondeva ai criteri diagnostici nel corso della vita, mentre poco meno del 3% nei 12 mesi precedenti. Oltre la depressione e le fobie specifiche, altri disturbi, abbastanza comuni nel corso della vita, erano risultati la distimia e il disturbo dell’ansia generalizzata.

Nel confronto con gli altri Paesi dello studio e in particolare la Francia, la prevalenza per tutti i disturbi mentali degli italiani si rilevava, peraltro, tendenzialmente più bassa.
EZIOLOGIA DEI DISTURBI D’ANSIA
L’eziologia dei disordini d’ansia non è ancora esattamente chiara e s’ipotizzano nei suoi confronti fattori multipli. La causa genetica è considerata in ragione della ricorrenza da 3 a 5 volte superiore nelle famiglie. Sono anche evocate condizioni chimiche e metaboliche del cervello, la personalità e le esperienze di vita, gli stress psicologici passati e presenti, inclusi gli eventi catastrofici, il ruolo learning (apprendimento nello sviluppo dei disturbi d'ansia), il processo di condizionamento, le condizioni non genetiche ma intervenute durante le prime fasi successive all’ontogenesi, i vari eventi stressanti della vita, i disordini neurotrasmettitoriali in alcune parti del cervello e principalmente del noradrenergico, del GABA e del serotoninergico. Peraltro, gli squilibri della serotonina e della noradrenalina avrebbero un ruolo nel disturbo di panico. Difatti, la prima è ritenuta diffusamente coinvolta nella sua patogenesi. Per la seconda va considerato che i farmaci antidepressivi hanno successo nel modularla e che la stimolazione del locus coeruleus, ricco di noradrenalina, promuove il panico nelle scimmie.
In effetti, il malfunzionamento delle strutture cerebrali, come l'amigdala e le ghiandole a secrezione adrenalinica, può provocare un’alterata produzione di determinati prodotti chimici, possibile causa dei sintomi fisici. Studi d’imaging 7 hanno dimostrato, invero, che i malati presentano un’attività GABA cerebrale del 10-20% inferiore rispetto ai controlli. D’altro canto, l’Arc catFISH (fluorescence in situ hybridization), tecnica di diagnostica per immagini altamente sofisticata, ha recentemente permesso d’identificare i neuroni dei mammiferi implicati nella paura. Attraverso questo metodo Sabiha K. Barot e collaboratori dell'Università di Washington [PLoS ONE 2009; 4 (7)] hanno potuto rintracciare tutti i tipi d’attivazione nel cervello dei ratti, individuando il nucleo basolaterale dell'amigdala come centrale nelle dinamiche di codifica della paura. L’amigdala, pertanto, a forma di mandorla, situata bilateralmente negli emisferi cerebrali, è oramai riconosciuta come centro di coordinazione dei circuiti della paura e comunica con una varietà di strutture anatomiche, tra cui il talamo, fulcro dei messaggi sensoriali, e la corteccia prefrontale, organo esecutivo delle nostre funzioni.
In tema eziologico dell’ansia Nardi AE e collaboratori della Federal University di Rio de Janeiro, hanno rilevato che una dose orale di caffeina determinava maggiore sensibilità agli attacchi di panico ed alle recidive nei soggetti da loro esaminati già affetti dal disturbo o con depressione maggiore, rispetto ai normali o ai solo depressi (Compr Psychiatry. 2007 May-Jun;48(3):257-63).

SEPARAZIONE GENITORIALE ED ATTACCHI DI PANICO
Marco Battaglia e coll del Department of Neuro Sciences at San Raffaele Scientific Institute, Milano, considerando che nei bambini l’ansia, conseguente alla separazione di qualunque natura dai genitori, può essere il preavviso dei disturbi di panico in prima età adulta, essendo entrambi i disturbi associati a maggiore sensibilità all’inalazione di CO2 hanno voluto studiare il rapporto tra tali condizioni in gemelli di 712 giovani del Norwegian Institute of Public Health Twin Panel (Arch Gen Psychiatry.2009;66(1):9.). Attraverso interviste strutturate, i ricercatori hanno ottenuto un resoconto diretto della vita personale, soprattutto nei riguardi di una storia di attacchi di panico, di perdita dei genitori nell’infanzia e dei sintomi d’ansia da separazione. Quindi si è valutata la risposta soggettiva ansiogena all’inalazione di una miscela di CO2 35%/65% di O2 rispetto al placebo (miscela di aria compressa). I gemelli con attacchi di panico e con maggiore sensibilità alle emissioni di CO2, secondo anche importanti determinanti genetiche, erano, soprattutto, quelli che da piccoli avevano subito traumi da separazione dai genitori, per lutto o divorzio od anche per semplice allontanamento dalla famiglia del padre, come per esempio per l’emigrazione all’estero.
DISTURBI D’ANSIA E CARDIOPATIA
L’associazione dei disturbi d’ansia con le malattie cardiovascolari è stata recentemente valutata e vale ricordare alcuni recenti studi di interesse clinico. Annelieke M Roest e collaboratori dell’Università di Tilburg dei Paesi Bassi hanno, invece, eseguito, per la prima volta, una meta-analisi sulla associazione dell’ansia con l'incidenza della malattia coronarica, utilizzando i dati provenienti dagli Stati Uniti, Europa e Asia. Hanno in tal modo rilevato, anche dopo aggiustamento multivariato, che le persone ansiose avevano un rischio di coronaropatia maggiore di circa il 25% e un rischio di morte cardiaca quasi del 50% più alto in un periodo di follow-up medio di 11,2 anni (J Am Coll Cardiol 2010; 56:38-46).
Imre Janszky e collaboratori del Karolinska Institute di Stoccolma in Svezia hanno, a loro volta, esaminato quasi 50.000 svedesi, chiamati al servizio militare e seguiti per una media di 37 anni ( J Am Coll Cardiol 2010; 56: 31-37 ), rilevando che l’ansia, diagnosticata da uno psichiatra, costituiva una maggiore probabilità di soffrire di cardiopatia coronarica o infarto miocardico acuto, mentre la depressione non ne era affatto fattore predittivo.
Elisabeth J. Martens e collaboratori del Dipartimento di Psicologia Medica presso l'Università di Tilburg in Olanda (Arch Gen Psychiatry.2010;67(7):750-758) hanno, infine, di recente descritto che i pazienti con malattia coronarica stabile e disturbo d'ansia generale presentavano un 74% di rischio di altri eventi cardiovascolari, come ictus, infarto miocardico e morte, nettamente maggiore rispetto a quelli con sola malattia coronarica. Tali risultati, di certo, devono condurre a riconoscere i disturbi d’ansia come un importante fattore di rischio cardiovascolare modificabile ed essere di monito al clinico di non trascurare di indagare sui sentimenti e sullo stato dell’umore dei propri pazienti nella sua pratica professionale.
ATTACCO DI PANICO E MALATTIA CORONARICA
Gli attacchi di panico, della durata variabile da 1-5 minuti fino a 10-20 o fino a quando non si intervenga con una terapia medica, sono episodi di ansia estrema, nel 36% circa dei casi associati all’agorafobia. Possono crescere e calare per un periodo di ore negli attacchi a rotazione e alcune volte essere giornalieri o settimanali tanto da divenire causa frequente di esperienze sociali negative, come imbarazzo, stigma sociale, isolamento. Sono possibili anche quadri clinici lievi con sintomi limitati e la maggior parte dei pazienti sperimenta sia gli attacchi in forma completa sia in quella lieve.
CRITERI DI DIAGNOSI DEL DISORDINE DI PANICO DAL DDM-IV
I criteri seguiti per la diagnosi del disordine di panico sono quelli emessi nel 2000 dal DDM-IV (Diagnostic and Statistical Manual of mental disorders) secondo cui sono necessari:
1) la presenza di attacchi di panico ricorrenti senza preavviso, episodi discreti di paura intensa con inizio inaspettato e che raggiunge l’apice in dieci minuti, comprendendo almeno quattro sintomi tra palpitazioni, sudorazione, tremori, dispnea, senso di soffocamento, dolore toracico, nausea, vertigine, depersonalizzazione, brividi, vampate di calore, parestesie, paura di morire, paura di perdere il controllo della coscienza,
2) almeno una conseguente e persistente preoccupazione di attacchi futuri, timore sulle conseguenze dell’attacco, cambiamento del comportamento dovuto agli stessi attacchi.
 Va anche determinata per la diagnosi differenziale la presenza o meno dell’agorafobia e l’esclusione di sostanze o altre condizioni cliniche o disordine mentale.
Va anche determinata per la diagnosi differenziale la presenza o meno dell’agorafobia e l’esclusione di sostanze o altre condizioni cliniche o disordine mentale.
Il disturbo di panico, grave problema di salute che in molti casi può essere trattato con successo, si manifesta generalmente in tutti i paesi del mondo in età precoce adulta, prima dei 24 anni, soprattutto dopo un’esperienza traumatica. Predilige le donne con il doppio di probabilità rispetto agli uomini e può continuare per mesi o anche anni, in rapporto alla tempestività e qualità delle cure. Se non trattato, difatti, può peggiorare fino a compromettere gravemente la qualità della vita della persona. In alcuni casi i sintomi sono frequenti per mesi o anni, per poi recedere anche per un lungo periodo, mentre in altri casi persistono allo stesso livello a tempo indeterminato e in altri ancora, soprattutto nell’insorgenza in tenera età, cessano naturalmente dopo i 50 anni. Frequente, peraltro, è il legame tra il disturbo di panico e l'abuso di sostanze come il fumo, l’alcol e i sedativi, che tendono a potenziare una reale condizione invalidante. L’interesse clinico è potenziato dal fatto che l’intensità dei sintomi porta spesso alla confusione diagnostica con una malattia fisica di minaccia di morte, come l’attacco di cuore. Questo malinteso nel paziente, con il risultato della moltiplicazione viziosa di ulteriore ansia, spesso scatena o aggrava gli attacchi futuri, portandolo continuamente a rivolgersi al pronto soccorso per test medici accurati. Peraltro, la genericità e la varietà della sintomatologia consigliano il consulto di differenti specialisti, dal medico di famiglia all’internista, al cardiologo, allo pneumologo, al gastroenterologo, all’oncologo, al neurologo, all’otorinolaringoiatra, all’endocrinologo, allo psichiatra.
SPECIALISTI CONSULTATI PER L'ATTACCO DI PANICO

William Coryell e collaboratori [Arch. Gen. Psychiatry 1982,39 (6): 701)] già nel 1982, sulla base che i fattori psico-sociali possono contribuire allo sviluppo e alla promozione delle malattie cardiovascolari, favorendo anche direttamente la patogenesi dell’arteriosclerosi con comportamenti non sani e ostacolando ulteriormente, a malattia clinica conclamata, la lotta contro gli stili di vita errati, verificavano che i tassi di mortalità nei pazienti con disturbo di panico erano superiori a quelli della popolazione generale. Nel loro studio il 20% dei decessi dei 113 ex ricoverati con disturbo di panico, seguiti per 35 anni, era avvenuto per suicidio senza, però, esclusione di una comorbilità. Gli uomini presentavano, però, il doppio del rischio di mortalità cardiovascolare, rispetto a quelli della popolazione generale.
Kate Walters e coll. dell’University College di Londra, sulle premesse che la complessità del rapporto cuore/mente era tema di discussione sempre più pressante e che la maggior parte dell’interesse di tale correlazione si era concentrata sul binomio depressione e coronaropatia, con poco rilievo sui disturbi d'ansia e ancor meno, perché anche poco noto, sul ruolo dei disordini di panico, hanno dimostrato un significativo nesso di causalità tra attacchi di panico e coronaropatia in tutte le età, con aumento dell’infarto miocardico acuto solo prima dei 50 anni, soprattutto nelle donne (Eur Heart J. 2008;29:2981-2988). Va considerato, però, che il gruppo dei malati studiati presentava storia di maggiore dedizione al fumo, depressione e ansia, forte assunzione di alcol, uso di numerose prescrizioni, incidenti cerebrovascolari pregressi, ipertensione, alti livelli di colesterolo e obesità.
LO STUDIO MIMS
Su tale ordine di ricerca il MIMS (Myocardial Ischemia and Migraine Study), studio multicentrico, prospettico in 10 dei 40 centri che hanno partecipato al Women's Health Initiative Observational Study, estesa indagine sui fattori di rischio per le malattie cardiache, cancro, fratture e altre cause di morbilità e mortalità in 93.676 donne in postmenopausa dai 51 agli 83 anni, ha arruolato 3.369 partecipanti confrontandole con 2.640 controlli tra il 1997 e il 2000 (Arch Gen Psychiatry 2007;64:1153–1160). Il 10% delle donne ha riferito veri attacchi di panico, al di là dell’1% o 2% degli studi precedenti, segnando a 6 mesi un incremento di 4 volte della coronaropatia e dell'endpoint combinato di coronaropatia e ictus. Anche dopo l'esclusione dei casi con storia di eventi cardiovascolari e cerebrovascolari, si manteneva ancora associato con gli attacchi di panico l’aumento del rischio per tutte le cause di mortalità.
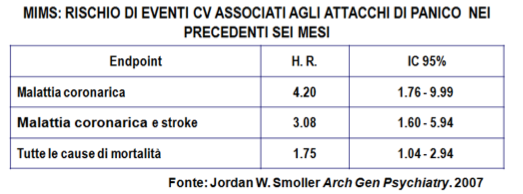
Lo studio, non riconosceva, però, l’effetto diretto dell’ansia sul sistema cardiovascolare o se gli attacchi di panico potessero esercitare un ruolo favorente su qualche altro fattore di rischio noto, anche se controllato. È possibile, comunque, che, sovrapponendosi i sintomi degli attacchi di panico con quelli delle malattie cardiovascolari e polmonari, essi possano rappresentare un epifenomeno sintomatologico di una malattia di base, non riconosciuta.
Il dolore toracico, spesso frequente nel disturbo di panico, è comune e variabile nella sua forma e intensità. È descritto nel 7 - 24% dei pazienti della pratica clinica delle cure primarie e portato all’osservazione dei cardiologi ed eventualmente dei gastroenterologi nel 4,8% circa dei casi. Esso rappresenta una preoccupante emergenza che fa consumare anche molte risorse, non sempre giustificabili. Difatti, l’83% dei pazienti è sottoposto a test diagnostici che solo nel 6% individuano una diagnosi di malattia organica. L’intensità del dolore è correlata con una ridotta soddisfazione e qualità di vita, nei casi di vita in comunità, mentre alla percezione di cattive condizioni di salute nei degenti nel reparto di emergenza. Nei riguardi di persone dai 20 agli 80 anni la letteratura, incentrata sulle conseguenze del dolore toracico e sul suo rapporto con i disturbi d'ansia, è ampia. Esso è, difatti, incluso nei suoi criteri di definizione e la sua esatta e pronta diagnosi differenziale è fondamentale per evitare gravi complicazioni.
Aikens JE e collaboratori hanno, a tale proposito, ribadito che i medici delle cure primarie devono essere in grado di distinguere il panico dalla malattia cardiaca (Int J Psychiatry 1998;28:179-88). Pur tuttavia, uno studio di Fleet RP e collaboratori (Ann Behav Med 1997;19:124-31) ha rilevato che il 26% dei disturbi di panico osservati al pronto soccorso non otteneva la corretta diagnosi di natura del dolore toracico. Peraltro, circa il 60% dei pazienti con dolore toracico e recente intenzione suicida dimostravano al pronto soccorso di avere un disturbo di panico.
CORRELAZIONE TRA DISTURBO DI PANICO E DOLORE TORACICO

David Katerndahl e collaboratori dell’University of Texas Health Science Center a San Antonio, hanno compiuto una revisione sistematica delle correlazioni tra panico e malattia coronarica nei pazienti con dolore toracico, in modo da identificarne le caratteristiche, definirne la forza di associazione e, quindi, confermare il panico tra i fattori di rischio cardiovascolare [The Journal of the American Board of Family Practice 17:114-126 (2004)]. In particolare, il disturbo di panico era frequentemente riportato nei casi di dolore toracico atipico o angina atipica, pur non mancandone le segnalazioni in caso di angina tipica (dal 4% al 65%). Peraltro, risultava che il 10% dei pazienti con dolore toracico ischemico aveva panico, solo il 64% dei cardiopatici dolore toracico e che il dolore toracico atipico si riscontrava nella coronaropatia e solo il 79% dei coronaropatici aveva l’angina. Inoltre, Il dolore toracico acuto di tipo anginoso al pronto soccorso risultava più comune nei pazienti con entrambi il panico e l’ischemia acuta.
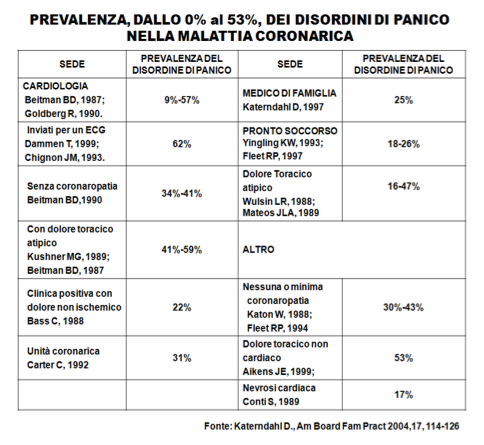
La revisione degli AA. ha mancato di documentare, però, un'associazione tra panico e malattia coronarica, pur dimostrando la maggiore prevalenza del disturbo, in rapporto alla minore selettività del campione dei pazienti con coronaropatia.
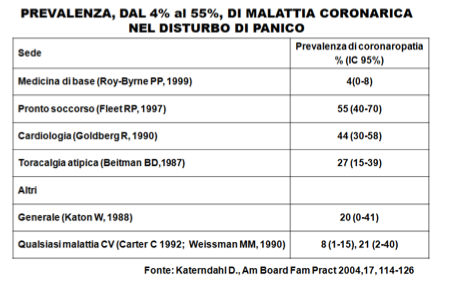
Nonostante la piccolezza e la disomogeneità, allo stato attuale, delle osservazioni longitudinali, dirette a definire quantitativamente il rapporto tra disturbi di panico e fattori di rischio cardiovascolare, si può riassumere, comunque, che l’evidenza dell’associazione non è forte. Peraltro, nel disturbo di panico sono stati riscontrati diversi noti fattori di rischio cardiaco. Difatti, contro isolate segnalazioni di assenza di correlazione con l'ipertensione, il diabete, l'obesità, l’iperdislipidemia, la BMI, la maggior parte delle ricerche ha chiaramente collegato il panico ai fattori di rischio cardiaco e non solo le persone con disturbo di panico dichiarano spesso una storia familiare di coronaropatia ma in esse è aumentato anche il numero totale dei fattori di rischio stessi. In particolare il 19% dei pazienti con disturbo di panico riferisce di aver aumentato il fumo a causa del panico e il 72% di fumare da quando sono iniziati gli attacchi, mentre il 55% e il 26% di aver smesso, quando essi sono diminuiti. Qualunque siano i dati a disposizione attuali, si è portati, però, a riflettere sulle possibili gravi conseguenze che possono verificarsi se si omette di considerare il ruolo delle associazioni descritte.
Mark Hamer e collaboratori dell’University College di Londra per confermare il valore del trattamento delle malattie psichiche nella strategia di cura del cardiopatico, sulla base del consenso che i fattori psicosociali sono frequentemente implicati nelle malattie del cuore (Pathophysiological and Behavioral Mechanisms J Am Coll Cardiol, 2008; 52:2156-2162), utilizzando i dati dello SHS (Scottish Health Survey) hanno misurato per una media di 7,2 anni le difficoltà psicologiche, i comportamenti e i fattori di rischio in 6.576 uomini e donne dai 30 anni e oltre. I dati hanno dimostrato che i fattori comportamentali, come il fumo, l’attività fisica e l’abuso di alcol, rappresentavano per il 65% il rapporto tra stress psicologico e rischio di malattia cardiovascolare, mentre l’ipertensione e la PCR per il 19%. Inoltre, i pazienti stressati erano più propensi a fumare, più suscettibili a essere sedentari e meno propensi all’esercizio fisico. A tal proposito, era anche ben documentato, ma non chiarito, il rapporto tra panico e prolasso della valvola mitrale.
Roland von Känel dell’University Hospital di Berna, in un commento editoriale (Am Coll Cardiol, 2008; 52:2163-2165) al lavoro di Mark Hamer, rammentando che già nel 1628 William Harvey aveva osservato che "ogni affezione della mente che si accompagna sia a dolore o a piacere, a speranza o paura, è causa di agitazione la cui influenza si estende fino al cuore", considerando che le malattie cardiovascolari sono la principale causa di morte in tutto il mondo, valutando la notevole quantità di questo rischio attribuibile alle pressioni psicologiche, ha ribadito la necessità di studi d’intervento psicosociale finalizzati alla modifica dello stress psicologico.
Difatti, i risultati dello studio di Hamer rappresentano un utile sprone per i clinici a considerare gli interventi comportamentali e a indirizzare i percorsi di collegamento intermedio tra il disagio psicologico e la manifestazione della malattia cardiovascolare. In particolare, gli interventi di targeting comportamentale per smettere di fumare e di aumentare l'attività fisica, oltre che per abbassare la pressione sanguigna e ridurre la tensione psicologica con tecniche di rilassamento, devono essere meglio distribuiti in combinazione con la psicoterapia e la psicofarmacologica, direttamente intesi a mitigare lo stress psicologico. Per concludere , gli studi clinici randomizzati devono testare l'ipotesi che tali programmi multimodali di trattamento non solo devono mostrare il vantaggio sulla qualità della vita ma anche sulla riduzione delle malattie cardiovascolari e della morbilità e mortalità consequenziali.
CONSEGUENZE METABOLICHE DEL POST TRAUMATIC STRESS DISORDER (PTSD) CRONICO
Diverse ricerche hanno indicato che lo stress e le risposte post adattamento hanno, a lungo termine, conseguenze negative sulla salute. Studi sui superstiti di catastrofi, sui veterani prigionieri di guerra e su altri individui esposti a gravi traumi hanno rivelato tassi aumentati di morbilità e mortalità, con maggiore richiesta di risorse sanitarie.
Studi epidemiologici hanno dimostrato che il PTSD cronico può favorire effetti secondari negativi sulla salute, di tipo cardiovascolare, metabolico ed autoimmune che Chrousos GP e coll. hanno posto in connessione con le risposte di cattivo adattamento neuro-endocrino-immunitario (Ann N Y Acad Sci 1998, 851:311-335). Recenti ricerche si sono concentrate sulla sindrome metabolica, come possibile conseguenza dell’adattamento fisiopatologico allo stress cronico. Brunner EJ e coll. hanno trovato, peraltro, una maggiore attivazione dei marcatori neuroendocrini e autonomici correlati allo stress, come un abbassamento della variabilità della frequenza cardiaca, una maggiore produzione di cortisolo ed alti livelli di IL-6, proteina C-reattiva e viscosità del sangue nei casi con sindrome metabolica, rispetto ai controlli (Circulation 2002, 106:2659-2665).
Chandola T. e coll., più recentemente, hanno suggerito una relazione dose- risposta tra lo stress e la presenza di sindrome metabolica, in modo che coloro che sono esposti cronicamente allo stress di lavoro avrebbero il doppio delle probabilità di avere la sindrome, dopo aggiustamento per età, sesso e i comportamenti di stile di vita (BMJ 2006, 332:521-525).
Blanchard MS e coll., nel loro studio di 2189 veterani della I^ guerra del Golfo, hanno rilevato una più alta e significativa prevalenza di sindrome metabolica in quelli con malattie croniche multi sintomatologiche, come faticabilità ed astenia, dolore muscolo scheletrico, disturbi cognitivi od anomalie del comportamento della durata di almeno 6 mesi (Am J Epidemiol 2006, 163:66-75).
Violanti JM e coll. hanno segnalato la probabilità di sindrome metabolica tre volte maggiore nei funzionari di polizia con gravi sintomi di PTSD, rispetto a quelli con più bassa gravità della sindrome (Int J Emerg Ment Health 2006, 8:227-237).
Babic D e coll. hanno trovato che il 31-35% dei campioni di lotta con PTSD presentavano concomitante sindrome metabolica (Psychiatr Danub 2007, 19:68-75).
Heppner Pia S e coll. dell’University of California, San Diego, sulla base del cumulo di prove di un collegamento tra l'esposizione al PTSD (post traumatic stress disorder) e la diminuzione dello stato di salute, hanno esaminato un campione di 253 anziani, 92% maschi, 76%, caucasici, di età media di 52 anni, nel 71% in pensione dell’US Army, nel 70% veterani del Vietnam, con l’obiettivo di valutare l'associazione tra la gravità del PTSD e la presenza di sindrome metabolica (BMC Medicine 2009,7:1).

I dati della ricerca hanno rilevato che 139, oltre la metà di questi veterani, equivalente al 55%, presentava una moderata, grave PTSD e 163 di essi, il 64%, ha incontrato i criteri per disturbo depressivo maggiore (MDD). 101dei veterani, circa il 40%, rientrava nei criteri della sindrome metabolica, risultata più prevalente nel solo PTSD (34,3%) rispetto al solo MDD (28,8%) ma ancora di più nel PTSD ed MDD insieme (46,2%).













.png)





