CORRELAZIONE TRA DISTURBO DI PANICO E DOLORE TORACICO

David Katerndahl e collaboratori dell’University of Texas Health Science Center a San Antonio, hanno compiuto una revisione sistematica delle correlazioni tra panico e malattia coronarica nei pazienti con dolore toracico, in modo da identificarne le caratteristiche, definirne la forza di associazione e, quindi, confermare il panico tra i fattori di rischio cardiovascolare [The Journal of the American Board of Family Practice 17:114-126 (2004)]. In particolare, il disturbo di panico era frequentemente riportato nei casi di dolore toracico atipico o angina atipica, pur non mancandone le segnalazioni in caso di angina tipica (dal 4% al 65%). Peraltro, risultava che il 10% dei pazienti con dolore toracico ischemico aveva panico, solo il 64% dei cardiopatici dolore toracico e che il dolore toracico atipico si riscontrava nella coronaropatia e solo il 79% dei coronaropatici aveva l’angina. Inoltre, Il dolore toracico acuto di tipo anginoso al pronto soccorso risultava più comune nei pazienti con entrambi il panico e l’ischemia acuta.
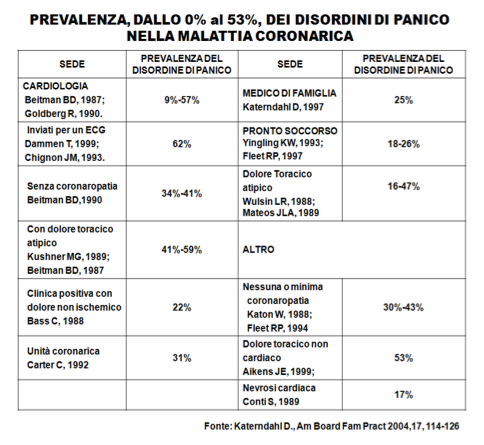
La revisione degli AA. ha mancato di documentare, però, un'associazione tra panico e malattia coronarica, pur dimostrando la maggiore prevalenza del disturbo, in rapporto alla minore selettività del campione dei pazienti con coronaropatia.
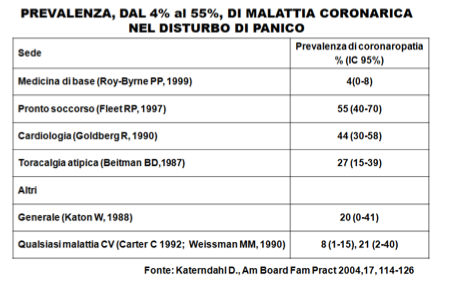
Nonostante la piccolezza e la disomogeneità, allo stato attuale, delle osservazioni longitudinali, dirette a definire quantitativamente il rapporto tra disturbi di panico e fattori di rischio cardiovascolare, si può riassumere, comunque, che l’evidenza dell’associazione non è forte. Peraltro, nel disturbo di panico sono stati riscontrati diversi noti fattori di rischio cardiaco. Difatti, contro isolate segnalazioni di assenza di correlazione con l'ipertensione, il diabete, l'obesità, l’iperdislipidemia, la BMI, la maggior parte delle ricerche ha chiaramente collegato il panico ai fattori di rischio cardiaco e non solo le persone con disturbo di panico dichiarano spesso una storia familiare di coronaropatia ma in esse è aumentato anche il numero totale dei fattori di rischio stessi. In particolare il 19% dei pazienti con disturbo di panico riferisce di aver aumentato il fumo a causa del panico e il 72% di fumare da quando sono iniziati gli attacchi, mentre il 55% e il 26% di aver smesso, quando essi sono diminuiti. Qualunque siano i dati a disposizione attuali, si è portati, però, a riflettere sulle possibili gravi conseguenze che possono verificarsi se si omette di considerare il ruolo delle associazioni descritte.
Mark Hamer e collaboratori dell’University College di Londra per confermare il valore del trattamento delle malattie psichiche nella strategia di cura del cardiopatico, sulla base del consenso che i fattori psicosociali sono frequentemente implicati nelle malattie del cuore (Pathophysiological and Behavioral Mechanisms J Am Coll Cardiol, 2008; 52:2156-2162), utilizzando i dati dello SHS (Scottish Health Survey) hanno misurato per una media di 7,2 anni le difficoltà psicologiche, i comportamenti e i fattori di rischio in 6.576 uomini e donne dai 30 anni e oltre. I dati hanno dimostrato che i fattori comportamentali, come il fumo, l’attività fisica e l’abuso di alcol, rappresentavano per il 65% il rapporto tra stress psicologico e rischio di malattia cardiovascolare, mentre l’ipertensione e la PCR per il 19%. Inoltre, i pazienti stressati erano più propensi a fumare, più suscettibili a essere sedentari e meno propensi all’esercizio fisico. A tal proposito, era anche ben documentato, ma non chiarito, il rapporto tra panico e prolasso della valvola mitrale.
Roland von Känel dell’University Hospital di Berna, in un commento editoriale (Am Coll Cardiol, 2008; 52:2163-2165) al lavoro di Mark Hamer, rammentando che già nel 1628 William Harvey aveva osservato che "ogni affezione della mente che si accompagna sia a dolore o a piacere, a speranza o paura, è causa di agitazione la cui influenza si estende fino al cuore", considerando che le malattie cardiovascolari sono la principale causa di morte in tutto il mondo, valutando la notevole quantità di questo rischio attribuibile alle pressioni psicologiche, ha ribadito la necessità di studi d’intervento psicosociale finalizzati alla modifica dello stress psicologico.
Difatti, i risultati dello studio di Hamer rappresentano un utile sprone per i clinici a considerare gli interventi comportamentali e a indirizzare i percorsi di collegamento intermedio tra il disagio psicologico e la manifestazione della malattia cardiovascolare. In particolare, gli interventi di targeting comportamentale per smettere di fumare e di aumentare l'attività fisica, oltre che per abbassare la pressione sanguigna e ridurre la tensione psicologica con tecniche di rilassamento, devono essere meglio distribuiti in combinazione con la psicoterapia e la psicofarmacologica, direttamente intesi a mitigare lo stress psicologico. Per concludere , gli studi clinici randomizzati devono testare l'ipotesi che tali programmi multimodali di trattamento non solo devono mostrare il vantaggio sulla qualità della vita ma anche sulla riduzione delle malattie cardiovascolari e della morbilità e mortalità consequenziali.
CONSEGUENZE METABOLICHE DEL POST TRAUMATIC STRESS DISORDER (PTSD) CRONICO
Diverse ricerche hanno indicato che lo stress e le risposte post adattamento hanno, a lungo termine, conseguenze negative sulla salute. Studi sui superstiti di catastrofi, sui veterani prigionieri di guerra e su altri individui esposti a gravi traumi hanno rivelato tassi aumentati di morbilità e mortalità, con maggiore richiesta di risorse sanitarie.
Studi epidemiologici hanno dimostrato che il PTSD cronico può favorire effetti secondari negativi sulla salute, di tipo cardiovascolare, metabolico ed autoimmune che Chrousos GP e coll. hanno posto in connessione con le risposte di cattivo adattamento neuro-endocrino-immunitario (Ann N Y Acad Sci 1998, 851:311-335). Recenti ricerche si sono concentrate sulla sindrome metabolica, come possibile conseguenza dell’adattamento fisiopatologico allo stress cronico. Brunner EJ e coll. hanno trovato, peraltro, una maggiore attivazione dei marcatori neuroendocrini e autonomici correlati allo stress, come un abbassamento della variabilità della frequenza cardiaca, una maggiore produzione di cortisolo ed alti livelli di IL-6, proteina C-reattiva e viscosità del sangue nei casi con sindrome metabolica, rispetto ai controlli (Circulation 2002, 106:2659-2665).
Chandola T. e coll., più recentemente, hanno suggerito una relazione dose- risposta tra lo stress e la presenza di sindrome metabolica, in modo che coloro che sono esposti cronicamente allo stress di lavoro avrebbero il doppio delle probabilità di avere la sindrome, dopo aggiustamento per età, sesso e i comportamenti di stile di vita (BMJ 2006, 332:521-525).
Blanchard MS e coll., nel loro studio di 2189 veterani della I^ guerra del Golfo, hanno rilevato una più alta e significativa prevalenza di sindrome metabolica in quelli con malattie croniche multi sintomatologiche, come faticabilità ed astenia, dolore muscolo scheletrico, disturbi cognitivi od anomalie del comportamento della durata di almeno 6 mesi (Am J Epidemiol 2006, 163:66-75).
Violanti JM e coll. hanno segnalato la probabilità di sindrome metabolica tre volte maggiore nei funzionari di polizia con gravi sintomi di PTSD, rispetto a quelli con più bassa gravità della sindrome (Int J Emerg Ment Health 2006, 8:227-237).
Babic D e coll. hanno trovato che il 31-35% dei campioni di lotta con PTSD presentavano concomitante sindrome metabolica (Psychiatr Danub 2007, 19:68-75).
Heppner Pia S e coll. dell’University of California, San Diego, sulla base del cumulo di prove di un collegamento tra l'esposizione al PTSD (post traumatic stress disorder) e la diminuzione dello stato di salute, hanno esaminato un campione di 253 anziani, 92% maschi, 76%, caucasici, di età media di 52 anni, nel 71% in pensione dell’US Army, nel 70% veterani del Vietnam, con l’obiettivo di valutare l'associazione tra la gravità del PTSD e la presenza di sindrome metabolica (BMC Medicine 2009,7:1).

I dati della ricerca hanno rilevato che 139, oltre la metà di questi veterani, equivalente al 55%, presentava una moderata, grave PTSD e 163 di essi, il 64%, ha incontrato i criteri per disturbo depressivo maggiore (MDD). 101dei veterani, circa il 40%, rientrava nei criteri della sindrome metabolica, risultata più prevalente nel solo PTSD (34,3%) rispetto al solo MDD (28,8%) ma ancora di più nel PTSD ed MDD insieme (46,2%).











.png)





